回归热(relapsing fever)系多种回归热螺旋体所引起的一种急性传染病,其临床特点是阵发性高热伴全身疼痛,肝、脾大,严重者可出现黄疸与出血现象,发热期与间歇期交替出现,寒热往来回归,故称回归热。依传播媒介的不同本病分为两大类,即虱传回归热(流行性回归热)及蜱传回归热(地方性回归热)。
-
挂什么科:传染科
-
需做检查:回归热螺旋体(BR) 华氏反应 脑脊液压力 尿常规 凝血时间 血涂片 视野检查 腰椎穿刺
-
治疗方法:药物治疗 支持性治疗
-
常用药物:暂无相关信息
-
一般费用:根据不同医院,收费标准不一致,市三甲医院约(1000 - 5000元)
-
传染性:虫媒传播
-
治愈周期:2-4月
-
治愈率:85%
-
患病比例:0.005%
-
好发人群:无特定人群
-
相关症状:
-
相关疾病:
(一)虱传型回归热 潜伏期2~14天,平均7~8天,起病大多急骤,始以畏寒、寒战和剧烈头痛,继之高热,体温1~2天内达40℃以上,多呈稽留热,少数为弛张热或间歇热。头痛剧烈,四肢关节和全身肌肉酸痛。部分病人有恶心、呕吐、腹痛、腹泻等症状,也可有眼痛、畏光、咳嗽、鼻衄等症状。面部及眼结膜充血,四肢及躯干可见点状出血性皮疹,腓肠肌压痛明显。呼吸、脉搏增速,肺底可闻细湿罗音。半数以上病例肝脾肿大,重者可出现黄疸。高热期可有精神、神经症状如神志不清、谵妄、抽搐及脑膜刺激征。持续6~7日后,体温骤降,伴以大汗,甚至可发生虚脱。以后患者自觉虚弱无力,而其它症状、肝脾肿大及黄疸均消失或消退,此为间歇期。经7~9日后,又复发高热,症状重现,此即所谓“回归”。回归发作多数症状较轻,热程较短,经过数天后又退热进入第二个间歇期。一个周期平均约2周左右。以后再发作的发热期渐短,而间歇期渐长,最后趋于自愈。
(二)蜱传型回归热 潜伏期4~9天,临床表现与虱传型相似,但较轻,热型不规则,复发次数较多,可达5~6次。蜱咬部位多呈紫红色隆起的炎症反应,局部淋巴结肿大。肝脾肿大、黄疸、神经症状均较虱传型为少,但皮疹较多。
(一)发病原因
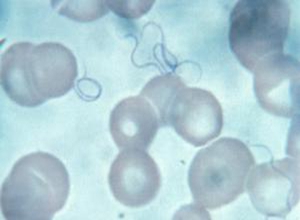
回归热螺旋体属于疏螺旋体属(Borrelia),又名包柔螺旋体属,共十多种,各种形态相似,但免疫反应不同,按其传播媒介分虱传与蜱传两类,虱传(流行性)回归热病原为回归热螺旋体(B.recurrentis),曾称欧伯迈尔螺旋体(B.obermeieri),蜱传(地方性)回归热病原按昆虫媒介软体蜱(ornithodorus)的种类命名,有十余种,蜱的分布有严格的地区性,故其所致的回归热亦有严格的地区性,我国南,北疆已发现的两种螺旋体分别与波斯螺旋体(B.persica)及拉氏疏螺旋体(B.latyschevi)相符,中非有杜通疏螺旋体(B.duttoni),中亚有波斯疏螺旋体(B.persica),美国西部有赫姆斯疏螺旋体(B.hermsii)等,抗原结构比回归热疏螺旋体更易于改变,如在印度曾分离出9种血清型的杜通疏螺旋体,近年来由于分子生物学的进展,使对蜱传疏螺旋体得以进一步深入了解,如扩增的鞭毛基因用寡核苷酸探针检测,获得疏螺旋体的另外五个种(B. parkeri,B.turicatae,B.crocidurae,B.anserina与B.coriaceae),还获得赫姆斯疏螺旋体的5个株,回归热螺旋体长约为10~20μm,宽0.3~0.5μm,有4~10个不规则的浅粗螺旋(图1),以横断分裂进行繁殖,它对热,干燥及多种化学消毒剂均较敏感,但耐寒,能在0℃的凝固血块内存活100天,此类螺旋体既含有特异性抗原,又有非特异性抗原,可与其他微生物有部分共同抗原,故受染动物血清可有特异性补体结合反应,亦可与变形杆菌OXk株起阳性凝集反应,但效价较低,螺旋体抗原易产生变异,如不同菌株的抗原性不尽相同,在同一患者不同发热期中,所分离出的菌株抗原性也有差异。
(二)发病机制
患者发热与螺旋体在血循环内迅速繁殖,并产生大量代谢产物有关,当病原体在机体内增生时,机体产生以IgM与IgG为主的特异性抗体,其中有凝集素,制动素及溶解素等,效应细胞以及多核及吞噬细胞的吞噬作用将螺旋体消灭,高热急退转入间歇期,部分未消灭者隐匿在脑、肝、脾及骨髓中,借助于抗原的变异,使原抗体不能消灭复发的螺旋体,它们经繁殖后再侵入血循环导致复发,复发病原体的抗原变异引起新的免疫应答,最终使疾病获愈,由于血管内皮细胞和血小板受损及红细胞被破坏而导致贫血,出血及黄疸,螺旋体侵袭神经系统及眼部,形成神经疏螺旋体病,则可发生淋巴细胞脑膜炎与外周面神经麻痹及眼部疾患。
病理变化示脾大,有散在的梗死,坏死灶和小脓肿,能产生自发性破裂,肝内可见散在的坏死灶,出血,充血与浊肿性退行性变,肾有浊肿及充血,心有弥漫性心肌炎和间质性病变,脑有水肿,有时出血。
诊断
根据发病季节与地区、个人卫生情况及有体虱孳生等流行病学资料,发热与间歇交替出现的典型热型,剧烈头痛、全身肌肉疼痛、肝脾肿大等临床症状,结合实验室检查从末梢血中检出螺旋体,本病即可确诊。
此外检查患者衣服或身上的体虱中是否有螺旋体,也具有诊断价值。钟氏曾观察到在回归热流行期间,无论是在患者的潜伏期、发热期或间歇期,或危重频死阶段,其身上或衣、被上体虱的体腔中均含有大量回归热螺旋体,采用暗视野直接镜检或作涂片染色检查均极易找到。
蜱传回归热患者的体温曲线多不规则,血中螺旋体又较稀少,诊断有时较为困难,其诊断方法与诊断虱传回归热相同。此外,被蜱叮螫部位的局部炎症和相应的淋巴结肿大,以及鼠类及蜱的发现,也均有助于诊断。
鉴别诊断
本病早期易与疟疾、伤寒、斑疹伤寒及钩端螺旋体病等相混淆,应注意予以鉴别。
1.疟疾 本病多见于夏、秋蚊虫孳生季节,畏冷发热及出汗等症状呈周期性出现,患者于间歇期多无何症状,脾大但无皮疹,白细胞偏低,末梢血片或骨髓涂片中可找到疟原虫。
2.伤寒 起病缓慢,体温逐渐上升,病程持续约4周,体温下降也较缓慢。患者常有相对缓脉,血清肥达氏反应呈阳性,并可自血、尿、便中分离出伤寒杆菌。
3.斑疹伤寒发病季节与回归热相同,二者甚至可同时发生于同一患者,且发病均急,均有剧烈头痛及肝、脾肿大,但斑疹伤寒患者皮疹较多且为出血性,病程较长,血清外斐氏反应为阳性。
4.钩端螺旋体病本病多见于夏、秋季节,患者黄疸较重,出血倾向明显,并常有腓肠肌疼痛与压痛,血清钩端螺旋体补体结合试验为阳性,并可自血、尿或脑脊液中分离出病原体。
此外蜱传回归热患者呼吸道症状较明显,尚应注意与流行性感冒及肺炎等呼吸道急性传染病相鉴别。
回归热西医治疗
四环素为治疗两型回归热的首选药物,每日成人量为1.5-2g,儿童为30-40mg/kg,4次分服,不能口服时改于静脉内给药,成人每日不宜超过1g。多西环素、青霉素等也可采用,前者每日成人量为200mg,2次分服,后者每日为60万-80万U,分2次肌注。应慎防因包柔体被大量杀灭、溶解时出现的休克反应。疗程为7-10d,有严重毒血症或休克反应时可合用肾上腺皮质激素。
治疗应在发热早期或无热期开始,但不要在接近发作的末期给治疗,因为有发生Jarisch-Herxheimer反应的危险,这种反应有时在虱传回归热时有致死的危险。应配备好人员和设备以防该反应的发生。蜱传回归热时,在给首剂四环素或红霉素前2小时和服后2小时各服对乙酰氨基酚650mg,可减轻Jarisch-Herxheimer反应。
凡有高热、病情严重者,应给以对症治疗。脱水和电解质失平衡应该通过输液纠正。每4~6小时口服30~60mg可待因可用于缓解严重头痛。恶心和呕吐可每4小时口服茶苯海明50~100mg(或50mg肌内注射)或丙氯拉嗪5~10mg口服或肌内注射,每日1~4次。若发生心力衰竭则应给相应的特殊疗法。
发热期应卧床休息,给予高热量饮食?足量水分及降温,必要时用肾上腺皮质激素等对症治疗。抗生素能消除体内螺旋体,故治疗有特效,四环素族抗生素是目前最有效的药物,一般选用四环素,苄星青霉素,普鲁卡因青霉素疗效亦佳,国外报告顿服强力霉素100mg一次亦可获良好效果。吸收缓慢的青霉素不能杀灭脑内的螺旋体,故治疗后疾病有复发可能;部分蜱传回归热对青霉素不敏感,故不宜选用;抗生素治疗中须严加注意可能出现严重的休克反应即雅里施-赫克斯海默二氏反应,重者可致死,这可能是螺旋体大量溶解时出现的过敏性休克反应,故第一次抗生素剂量不宜太大,必要时可与肾上腺皮质激素合用。新胂凡纳明只用于晚期反复发作,对抗生素疗效较差的蜱型回归热患者。
蜱传回归热单一剂量治疗的复发率为20%或更高些,乃因蜱传回归热的螺旋体较多的侵袭脑部,螺旋体被血-脑屏障保护而停留在脑内,当血内抗生素水平一旦下降,螺旋体即可再侵入血液内。故成人选用治疗方案:四环素剂量为500mg,或12.5mg/kg体重,4次/d,口服,持续10天。或多西环素100mg,2 次/d,口服,持续10天。如四环素忌用,则可用红霉素500mg,或12.5mg/kg体重,4次/d,口服,持续10天。如果已确定或怀疑为中枢神经系统受侵犯者,则用静脉注射青霉素G,剂量为300万U,6次/d,或头孢曲松2g,静脉注射,1次/d,或分为2次注射,持续10~14天。
早期应用抗生素效果较好。儿童预后良好,年老体弱、孕妇预后较差。有严重并发症者预后险恶。虱传回归热病死率为2%~6%,大流行时可高达50%。蜱传回归热病死率为2%~5%,但新生儿病死率可高达60%。
回归热中医治疗
当前疾病暂无相关疗法。
对所有回归热患者均应进行灭虱处理,予以卧床休息,补充适量液体及电解质,同时给予高热量易消化的饮食,保持大便通畅。在疫区执行任务时应注意个人防护,必要时口服强力霉素或四环素预防发病。
在整个流行过程中切断传播途径是预防本病的关键措施,控制传染源也需同时进行。目前尚无有效的保护人群的人工免疫方法。
(一)管理传染源病人必须住院隔离及彻底灭虱。蜱传型的主要传染源是鼠类,必须大力开展防鼠、灭鼠及防蜱、灭蜱工作。
(二)切断传播途径用各种方法杀灭蜱、虱。灭虱措施参阅24节"流行性斑疹伤寒"。蜱主要存在于地面、屋角和道路两侧,可定期喷洒杀虫剂。
(三)保护易感者主要为个人防护,灭虱时要穿防护衣,在野外作业时必须穿防蜱衣,必要时可口服强力霉素或四环素以防发病。
1.病原体检查 回归热螺旋体,在患者发热期的外周血液内,一般容易查到,薄的血涂片中,用革兰染色为阴性,瑞氏或吉姆萨染色呈红色或紫色,于暗视野显微镜下,可见其以旋转和移行的方式灵活前进或后退,并向两侧摇摆,骨髓涂片也可找到螺旋体,培养基须含血液,腹水或肾组织,在微氧条件下可以增生,但易衰退,不易传代保存,因而多用动物接种,虱传者可用小白鼠或鸡胚,蜱传类可用豚鼠。
近年来在埃塞俄比亚乡村诊所,有人报道用优质血沉棕黄层(qualitative buffy coat,QBC)技术离心,并用荧光显微镜检测回归热包柔螺旋体;与此先后在西非也有人报道,因该处蜱传回归热患者的血涂片中,螺旋体数目少,难以确诊,遂也提出采用QBC技术检测病原体,认为此法敏感性明显提高,而推荐使用。
伴有神经疏螺旋体患者,脑脊液压力及蛋白均可升高,细胞数可增加,也可查到螺旋体,有时尿沉淀螺旋体也可阳性。
2.血及尿常规 虱传回归热患者发热期血白细胞计数升高,在(10~20)×109/L之间,间歇期则恢复正常,分类变化不大,蜱传者白细胞计数多正常;血小板可减少,发作次数多者贫血明显,但出,凝血时间正常,有黄疸者,血胆红素升高。
尿中可见少量蛋白,细胞及管型。
3.血清免疫学检查 可采用免疫荧光抗体试验(IFAT)和蛋白印迹等方法检测特异性抗体,如果第二次效价升高4倍,则有助于诊断,但因抗原多变异,致使抗体效价阳性率不高,又因其与其他微生物有雷同抗原,致使少数患者血清可发生康氏或华氏反应阳性,虱传回归热可与变形杆菌OXk发生凝集反应,但效价较低。
4.腰穿脑脊液可发现螺旋体。
5.发热期取血或骨髓涂片染色镜检或暗视野检查可发现螺旋体。
易并发支气管肺炎,少数病例可发生DIC,偶见脾破裂及大出血,此外有中耳炎、心内膜炎、多发性关节炎等流产、眼炎、哮喘加剧和多形红斑.。
蜱传型复发病例后期常有眼并发症如虹膜炎,虹膜睫状体炎和脉络膜炎以及中枢神经系统并发症如脑膜炎及颅神经损害等,并可留有视力障碍和神经麻痹等后遗症。
虱传回归热易并发肺炎,中耳炎,心内膜炎,偶有脾破裂大出血,蜱传回归热于多次复发后,可引起虹膜睫状体炎,脑膜炎,脑炎等,可有视力障碍和神经麻痹等后遗症。