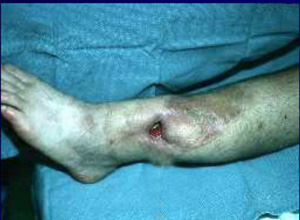
化脓性骨髓炎是指因各种感染因素造成的骨髓炎症,以病程长短分为急性和慢性两种。急性骨髓炎以骨质吸收、破坏为主,慢性骨髓炎以死骨形成和新生骨形成为主。病原菌主要为金黄色葡萄球菌,其次为乙型链球菌、白色葡萄球菌,偶尔为大肠杆菌、肺炎球菌、绿脓杆菌、流感嗜血杆菌等。感染途径有血源性、蔓延性及外伤性。血源性者病菌自远处病灶经血行感染于骨,好发于长管状骨的干骺端,形成脓肿,经骨皮质扩散形成骨膜下脓肿,又经哈弗氏管进入髓腔,阻断血运,形成死骨。
-
挂什么科:外科 骨外科
-
需做检查:血液及骨髓细菌培养 白细胞计数(WBC) 血常规 四肢的骨和关节平片 骨与关节MRI检查
-
治疗方法:药物治疗 支持性治疗
-
常用药物:暂无相关信息
-
一般费用:根据不同医院,收费标准不一致,市三甲医院约(5000——10000元)
-
传染性:无传染性
-
治愈周期:1-3个月
-
治愈率:70%
-
患病比例:0.003%
-
好发人群:好发于儿童
-
相关症状:
-
相关疾病:
急性骨髓炎
年龄及部位:儿童多见,以胫骨上段和股骨下段最多见。
发病前往往有外伤病史,但很少发现原发感染灶。
起病急骤。
全身中毒症状严重:寒战,高热至39ºC以上,有明显的毒血症症状。
局部症状:
1.早期:患区剧痛,局部皮温增高,有局限性压痛,肿胀并不明显。
2.后期:局部水肿,压痛更为明显说明此处已形成骨膜下脓肿。往后疼痛减轻,为脓肿穿破后成为软组织深部脓肿,但局部红。
肿、热、压痛则更加明显。各关节可有反应性积液。如向髓腔播散,则症状更严重,整个骨干都有骨破坏后,可发生病理性骨折。
3.急性骨髓炎的自然病程可维持3~4周。脓肿后形成窦道,疼痛缓解,体温逐渐下降,病变转入慢性阶段。
4.部分低毒感染,表现不典型,体征较轻,诊断较困难。
慢性骨髓炎
1.全身表现:病变不活动阶段可以无症状,急性感染发作时体温可升 1~2°C。急性发作约数月、数年一次,由于体质不好或身体抵抗力低下可诱发。
2.局部表现:骨失去原有的形态,骨骼扭曲畸形,增粗,皮肤色素沉着,有多处瘢痕,稍有破损即可引起经久不愈的溃疡。因肌挛缩出现邻近关节畸形,局部可有窦道口,长期不愈合,急性感染发作时局部红、临床表现肿、热、痛,原已闭塞的窦道口可开放,排出多量脓液,掉出死骨后闭合。窦道口皮肤可能会癌变。儿童可因骨骺破坏而影响骨发育,偶有病理骨折者。
3.放射学变化:早期有虫蚀状骨破坏与骨质稀疏,并出现硬化区。有层状骨膜反应,新生骨逐渐变厚和致密,坏死脱落成为死骨。X线片上死骨表现为完全孤立的骨片,没有骨小梁结构,浓白致密,边缘不规则,周围有空隙。CT片可以显示出脓腔与小型死骨。部分病例可经窦道插管造影显示脓腔。
溶血性金黄色葡萄球菌是最常见的致病菌,乙型链球菌占第二位。一般致病菌由位于皮肤或粘膜处的感染灶,在原发灶处理不当或机体抵抗力下降时进入血循环。而菌拴受阻于长骨干骺端的毛细血管,在此沉积,引起感染。
局部外伤(25%):局部外伤可能是诱因。系直接感染,由火器伤或其它外伤引起的开放性骨折,伤口污染,未经及时彻底清创而发生感染,即为外伤性骨髓炎。骨与关节手主时,无菌操作不严,也可引起化脓性感染。
急性化脓性骨髓炎的诊断
1.急骤的高热与毒血症表现。
2.长骨干骺端疼痛剧烈而不愿活动肢体。
3.该区有一个明显的压痛区。
4.白细胞计数和中性粒细胞增高。
5.局部分层穿刺。
6.病因诊断:获得致病菌,即血培养和分层穿刺培养阳性。应该在起病后早期作出明确诊断和合适治疗,才能避免发展成慢性骨髓炎。
鉴别诊断
1.蜂窝组织炎:
(1)全身症状不一样。
(2)部位不一样。
(3)体征不一样,部分鉴别困难,可小切口引流,骨髓炎可发现骨膜下脓肿。
2.风湿病与化脓性关节炎:都是关节疾病,疼痛部位在关节,浅表关节可以迅速出现肿胀和积液。
3.骨肉瘤和尤文肉瘤:起病缓,以骨干居多,特别是尤文氏瘤,早期不妨碍临近关节活动,表面有曲张的血管并可摸到肿块,难鉴别的可行活检。
慢性骨髓炎的诊断
根据病史和临床表现,特别是有经窦道及经窦道排出过死骨的,很容易诊断。X线片可以证实有无死骨,了解形状、数量、大小和部位。以及附近包壳生长情况。一般不需要作CT检查。
化脓性骨髓炎西医治疗
急性骨髓炎的治疗
目的:中断骨髓炎由急性期趋向于慢性阶段,早期诊断与治疗是主要的关键。
一、抗生素治疗:早期,足量,敏感,联合应用。发病5天内使用往往可以控制炎症。5天后使用或细菌对所用抗生素不敏感时,都会影响疗效。应用时选用一广谱抗生素和一针对革兰氏阳性球菌的抗生素联合应用,待检出致病菌后再调整。治疗后有以下四种结果:
1、在x线片改变出现前全身及局部症状均消失,骨脓肿未形成。
2、在出现x线片改变后全身及局部症状治疗消失,说明骨脓肿已被控制,有被吸收的可能。这两种情况不需要手术治疗,但仍须连续用抗生素至少3周。
3、全身症状消退,但局部症状加剧,说明抗生素不能消灭骨脓肿,需要手术引流。
4、全身及局部症状均不消退。说明A.致病菌对所用抗生素有耐药性。B.有骨脓肿形成;C.产生迁徙性脓肿。为保全生命需切开引流。
二、手术治疗
目的:
1、引流脓液,减少毒血症症状。
2、阻止急性骨髓炎转变为慢性骨髓炎。手术治疗宜早,最好在抗生素治疗后48~72小时仍不能控制局部症状时进行手术。治疗延迟的手术只能达到引流目的,不能阻止急性骨髓炎向慢性骨髓炎的演变。
慢性化脓性骨髓炎的治疗
以手术治疗为主,原则是清除死骨、炎性肉芽组织和消灭死腔,即病灶清除术。
一、手术指征:有死骨形成,有死腔及窦道流脓者均应手术治疗。
二、手术禁忌证:
1、慢性骨髓炎急性发作时不宜作病灶清除术,应以抗生素治疗为主,积脓时宜切开引流。
2、大块死骨形成而包壳尚未充分生成,过早取掉大块死骨会造成长段骨缺损,须待包壳生成后再手术。但近来有感染下植骨成功的,为相对禁忌证。
三、手术方法:术前作细菌培养和药敏试验,最好在术前2日开始应用抗生素。同时必须解决:a.病灶的清除;b.消灭死腔;c.伤口的闭合这三个问题。
1、清除病灶:
2、消灭死腔:a.碟形手术治疗;b.肌瓣填塞;c.闭式灌流:灌洗持续时间一般为2~4周,待吸引液转为清晰时即可停止灌洗并拔管;d.庆大霉素-骨水泥链珠填塞和二期植骨:2周后可拔珠。
3、伤口的闭合:最好一期缝合,并留置负压引流管。伤口不能闭合,窦道不能消灭的主要原因是病灶清除不彻底与不能消灭死腔。
化脓性骨髓炎中医治疗
当前疾病暂无相关疗法。
(以上提供资料及其内容仅供参考,详细需要咨询医生。)
1、骨髓炎:患者在施治的早期强调并提倡清淡可口的素食。因素食能提供最天然最易消化,最能直接吸收之营养素。如素食配制合理,人体所需要的糖、脂肪、蛋白质这三大营养要素都非常丰富,足够人类机体的合理需要。因骨与软组织的修复又离不开维生素、微量元素与宏量元素和具有保护作用的植物荷尔蒙、纤维质等。素食中所含碱性物质最丰富,如在体内最活跃的钙、钾等离子,水果之中含量很高。
2、忌大量吃肉,多食蔬菜水果。
火器伤使软组织和骨质受到损伤和污染,感染可能性很大。因此,外伤后,要及时进行清创预防感染,增强机体的抵抗力,使开放性骨折变为闭合性骨折。伤口换药,保持引流,增强机体抵抗力和使用抗菌药预防感染。对炸伤引起的开放性骨折,必须彻底清创,不缝合伤口,以利引流。
对非火器伤骨折,如能及时进行清创,应缝合伤口,放置引流条48小时,争取伤口一期愈合,使骨折转为闭合性。若感染已发生,应尽早扩大伤口,以利引流,并加强全身支持疗法及抗感染治疗。
还有主要是重视个人卫生勤洗澡防止皮肤疮疖的发生。
临床检查可见:
1、白细胞计数增高,在10×10/L以上,中性粒细胞可占90%以上。
2、血培养结果及药敏实验。
3、局部脓肿分层穿刺。
4、X-ray检查:难以显示1cm的骨脓肿。急性血源性骨髓炎早期无明显变化,发病后3周左右可有骨质脱钙,破坏,少量骨膜增生,以及软组织肿胀阴影等。
5、CT检查:可以提前发现骨膜下脓肿。
6、核素骨显像发病后48小时有阳性结果。
7、化验检查:在急性血源性骨髓炎,早期血培养阳性率较高,局部脓液培养有化脓性细菌,应作细菌培养及药物敏感试验,以便及时选用有效药物,血化验中白血球及中性多核白血球均增高,一般有贫血,应尽早诊断血源性骨髓炎,以便及时治疗,早期诊断主要根据临床表现和血培养,必要时,局部穿刺抽取脓液作细菌培养,外伤所引起骨髓炎,根据外伤病史及局部症状即可诊断。
化脓性骨髓炎的并发症包括全身性并发症和局部并发症。
一 、全身并发症
(一)贫血、低蛋白血症:慢性化脓性骨髓炎病程迁延,长期反复急性发作,低热和窦道内脓性分泌物的排出,对全身将产生慢性消耗性损害,贫血和低蛋白血症是慢性化脓性骨髓炎的常见并发症,这些并发症的存在,进不步降低了全身及局部的抗病能力,对慢性化脓性骨髓炎的治疗更增添了不利因素,从而形成恶性循环,因此,在慢性化脓性骨髓炎的治疗中纠正贫血及治疗低蛋白症甚为重要。
(二)全身性淀粉样变:淀粉样变是病理学上组织变性的一种,分全身性与局限性两种,全身性淀粉样变并发于象慢性化脓性骨髓炎这样的长期反复化脓性炎症,病理学表现为全身脏器的细胞间隙,血管基底膜上淀粉样物质的沉积,沉积物实际上是一种蛋白类物质,但具有遇碘变蓝的性质,病变的脏器常发生严重的功能损害,幸运的是,该病在我国罕见。
二、局部并发症
(一)病理骨折:当骨的破坏严重且广泛,而骨包壳尚未形成,或者骨包壳不牢固时,在外力作用下,即便是比较轻微的外力,也可造成骨折——即病理骨折,因此,在此期间患肢应予以制动,用石膏固定或牵引治疗,以预防病理骨折的发生,待骨包壳完全形成且牢固以后,可拆除固定。
(二)骨不连:病理骨折发生后未进行及时正确的治疗,可发生骨不连,另外,在骨包壳尚未完全形成之前进行手术治疗,摘除大块死骨,亦可造成骨缺损或骨不连,由于局部血循环差,病骨的破坏仍在继续进行,这种骨折愈合十分困难,日久将形成假关节。