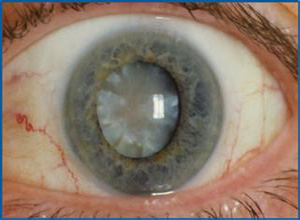
白内障(Cataract)是发生在眼球球内的晶状体组织上的一种疾病,任何晶状体的混浊都可称为白内障。当晶状体混浊较轻时,没有明显地影响视力而不被人发现或被忽略的白内障,不列入临床白内障手术行列。据调查,白内障是最常见的致盲和视力残疾的第一大原因。据估计,目前全世界4000万盲人中,约有半数是白内障所致。多见于50岁以上老人,随着人口的增长和老龄化,白内障引起的视力损伤将越来越多。
白内障盲,是一种可逆致盲性眼病。当视力影响到日常生活时,接受白内障摘除联合人工晶体植入手术可以大幅度减少盲和低视力患者。
晶状体轻度混浊或非瞳孔区混浊,不影响视力者,多没有临床意义。当晶状体混浊使视力下降,一般视力下降倒0.8或以下,可诊断有临床意义的白内障。视力下降到0.5或以下,诊断有相对临床白内障手术指征。视力下降到0.3或以下,诊断为白内障性低视力。有绝对临床白内障手术指征。视力下降到0.05或以下,诊断为白内障致盲,有绝对临床白内障手术指征,就目前白内障手术技巧来说,已经属于盲,时间相对晚了些。
-
挂什么科:五官科 眼科
-
需做检查:视力 眼底检查
-
治疗方法:药物治疗 支持性治疗
-
常用药物:暂无相关信息
-
一般费用:根据不同医院,收费标准不一致,三甲医院约(3000——15000元)
-
传染性:无传染性
-
治愈周期:7天-2个月
-
治愈率:90%-98%
-
患病比例:0.003%--0.004%
-
好发人群:无特定的人群
-
相关症状:
-
相关疾病:
除外伤性、先天性、部分并发性白内障外,白内障呈双侧性视力慢性进行性减退,双眼可有先后发病,有时在光亮的背景下可以看到固定的黑点。由于晶体不同部位屈光力变化,可有多视、单眼复视,近视度增加。临床上将年龄相关性白内障(原称老年性白内障)分为皮质性、核性和后囊下三种类型。
1.皮质性白内障(cortical cataract):以晶体皮质灰白色混浊为主要特征,其发展过程可分为四期:初发期、未成熟期、成熟期、过熟期。
2.核性白内障(nuclear cataract):晶体混浊多从胚胎核开始,逐渐扩展至成人核,早期呈黄色,随着混浊加重,色泽渐加深如深黄色、深棕黄色。核的密度增大,屈光指数增加,患者常诉说老视减轻或近视增加,早期周边部皮质仍为透明,因此,在黑暗处瞳孔散大视力增进,而在强光下瞳孔缩小视力反而减退,故一般不等待皮质完全混浊即行手术。
3.后囊下白内障(posterior subcapsular cataract):因混浊位于视轴区,早期即影响视力,尤其在光线强的情况下,视力影响更重。
凡是各种原因如老化、遗传、局部营养障碍、免疫与代谢异常、外伤、中毒、辐射等,都能引起晶状体代谢紊乱,导致晶状体蛋白质变性而发生混浊,导致白内障。本病可分先天性和后天性。
先天性白内障:又叫发育性白内障,多在出生前后即已存在,多为静止型,可伴有遗传性疾病,有内生性与外生性两类。内生性者与胎儿发育障碍有关,外生性者是母体或胎儿的全身病变对晶状体造成损害所致。先天性白内障分为前极白内障、后极白内障、绕核性白内障及全白内障。
后天性白内障:出生后因全身疾病或局部眼病、营养代谢异常、中毒、变性及外伤等原因所致的晶状体混浊,分为6种:①年龄相关性白内障,最常见,又叫老年性白内障,多见于40岁以上,且随年龄增长而增多,与多因素相关,如老年人代谢缓慢发生退行性病变有关,也有人认为与日光长期照射、内分泌紊乱、代谢障碍等因素有关。根据初发混浊的位置可分为核性与皮质性两大类。②并发性白内障(并发于其他眼病)。③外伤性白内障。④代谢性白内障。⑤辐射性白内障。⑥药物及中毒性白内障。
凡是各种原因如老化,遗传,局部营养障碍,免疫与代谢异常,外伤,中毒,辐射等,都能引起晶状体代谢紊乱,导致晶状体蛋白质变性而发生混浊,导致白内障。本病可分先天性和后天性:
先天性白内障(30%):又叫发育性白内障,多在出生前后即已存在,多为静止型,可伴有遗传性疾病,有内生性与外生性两类,内生性者与胎儿发育障碍有关,外生性者是母体或胎儿的全身病变对晶状体造成损害所致,先天性白内障分为前极白内障,后极白内障,绕核性白内障及全白内障。
后天性白内障(50%):出生后因全身疾病或局部眼病,营养代谢异常,中毒,变性及外伤等原因所致的晶状体混浊,分为6种:①老年性白内障,最常见,又叫年龄相关性白内障,多见于40岁以上,且随年龄增长而增多,与多因素相关,如老年人代谢缓慢发生退行性病变有关,也有人认为与日光长期照射,内分泌紊乱,代谢障碍等因素有关,根据初发混浊的位置可分为核性与皮质性两大类。②并发性白内障(并发于其他眼病)。③外伤性白内障。④代谢性白内障,如糖尿病 。⑤放射性白内障。⑥药物及中毒性白内障。
鉴别诊断:分先天性和后天性。
1.先天性白内障多在出生前后即已存在,小部分在出生后逐渐形成,多为遗传性疾病,有内生性与外生性两类,内生性者与胎儿发育障碍有关,外生性者是母体或胎儿的全身病变对晶状体造成损害所致。先天性白内障分为前极白内障、后极白内障、绕核性白内障及全白内障。凡影响视力发育的白内障,均需行手术治疗,防治弱视。
2.后天性白内障是出生后因全身疾病或局部眼病、营养代谢异常、中毒、变性及外伤等原因所致的晶状体混浊,又分为6种:①年龄相关性白内障,最常见,多见于40岁以上,且随年龄增长而增多,病因与老年人代谢缓慢发生退行性病变有关,也有人认为与日光长期照射、内分泌紊乱、代谢障碍等因素有关。根据初发混浊的位置可分为核性与皮质性两大类,视力障碍与混浊所在的部位及密度有关,后皮质及核混浊较早地影响视力,治疗以手术为主。②并发性白内障(并发于其他眼病)。③外伤性白内障。④代谢性白内障(因内分泌功能不全所致,如糖尿病性白内障)。⑤辐射性白内障(与X射线、β;射线;、γ射线等有关)。⑥药物及中毒性白内障。白内障若不及时治疗,晶状体中的灰白色混浊会越来越严重,最终完全变成白色混浊,晶状体核解体,不仅可使视力完全丧失,而且可以继发青光眼,甚至眼球萎缩。所以,有白内障手术指征时,建议白内障摘除,同时行人工晶状体植入术,包括单焦点和多焦点人工晶体。也可白内障摘除术后佩戴眼镜或接触镜(一般不提倡)。
白内障西医治疗
1.药物治疗:
白内障药物治疗没有确切的效果,目前国内外都处于探索研究阶段,据国外最新报道,一种应用动物试验药物,可使排列紊乱而致混浊晶状体,重新变成排列整齐透明的晶状体,这是可企盼的消息,但尚未在人类身体上应用。一些早期白内障,用药以后病情可能会减慢发展,视力也稍有提高,但这不一定是药物治疗的结果,因为白内障的早期进展至成熟是一个较漫长的过程,它有可能自然停止在某一发展阶段而不至于严重影响视力。一些中期白内障患者,用药后视力和晶状体混浊程度都未改善。近成熟期的白内障,药物治疗更无实际意义了。目前临床上常用的药物不下几十种,有眼药水或口服的中西药,但都没有确切的治疗效果。唯一明确有效的方法就是手术治疗。
2.手术治疗:
(1)白内障超声乳化术:为近年来国内外开展的新型白内障手术。此手术目前主要集中在我国比较先进的大中城市开展。使用超声波将晶状体核粉碎使其呈乳糜状,然后连同皮质一起吸出,术毕保留晶状体后囊膜,可同时植入后房型人工晶状体。目前切口大小有3.2mm、3.0mm、2.8mm、1.2mm、 0.9mm等。年龄相关性白内障发展到视力低于0.3、晶状体混浊在未成熟期、中心核部比较软,适合做超声乳化手术。其优点是切口小、组织损伤少、手术时间短、视力恢复快。
(2)白内障激光超声乳化术:目前主要在大城市开展,优点主要是减少超声对角膜内皮冲击,对角膜内皮功能差的患者是个好消息。由于手术分两部分进行,所以,整个手术过程时间并未减少。
(3)白内障囊外摘除术:与老式的囊外摘除术不同,它需在手术显微镜下操作,切口较囊内摘除术小,特别是小切口白内障囊摘除术,也可达到切口基本不缝线,因为切口不在角膜上,而是在角膜缘后,做成巩膜隧道切口,通过隧道切口将混浊的晶状体核排出,吸出皮质,但留下晶状体后囊。后囊膜被保留,可同时植入后房型人工晶状体,术后可立即恢复视力功能因此,白内障囊外摘除术已成为目前山区、边缘地区的白内障的常规手术方式。
(4)白内障囊内摘除术:是将混浊的晶状体完整地从眼内取出的一种手术。此手术需要较大的手术切口,因为手术时晶状体囊膜一并被摘除,故同时植入后房型人工晶状体手术会变得复杂,常常不作一期手术人工晶体植入。
白内障中医治疗
中医一般将白内障分为圆翳内障、胎患内障、惊振内障和其他黄精病,如金内障、金花内障。圆翳内障辨证论治:
(1)肝肾阴虚
[主症]头昏眼花,眼前飘浮,腰酸背痛,面色憔悴,耳鸣耳聋,脉细数,舌红少苔。
[治疗]有患胃疾者忌服,心悸者宜。
[方药]石决明、白蒺藜、当归、白芍、杞子、黄菊花、生地、山药、茯苓、丹皮、泽泻、芋肉。
(2)脾气虚弱【脾肾阳虚】
[主症]双目视远昏糊,精神倦怠,面色晃白,动则气喘,形寒肢冷,便溏夜尿频,舌淡嫩苔白脉沉细。
[治疗]健脾益肾,益气明目。
[方药]党参、蔓荆子、升麻、葛根、黄芪、黄柏、白芍、炙甘草。在本人的临时应用中,此方效果明显,虽然晶体无大变化,但能提高视力。
(3)气血两亏
[主症]睁眼无力,目暗无神,视物朦胧,不能久阅,面色萎黄,体瘦或胖,倦怠懒言,梦多易醒,善忧健忘,舌淡红苔薄白,脉细弱。
[治疗]健脾益气,养血安神。
[方药]黄芪、人参、葛根、蔓荆子、白芍药、黄柏、升麻、炙甘草、丹参、当归、枣仁、磁石、朱茯神。
(4)肝虚血少
[主症]眼干,目眩耳鸣,烦躁不眠,津少口干,腰膝酸软无力,唇红颧赤,口苦舌红,脉弦。
[治疗]滋阴降火,养血明目。
[方药]茯苓、泽泻、当归尾、丹皮、五味子、山萸肉、柴胡、熟地黄、生地黄、辰砂、真珠母、枸杞子。
白内障患者日常保健
(一)维生素有效防治白内障作用。
(1)维生素C具有防止白内障形成的作用,它可减少光线和氧对晶状体的损害。如果维生素C摄入不足,易于引起晶状体变性。因此,老人平时应多吃些富含维生素C的番茄、菠菜、洋葱、大白菜、四季豆等新鲜蔬菜和草莓、橘子、柚、橙等水果。
(2)血液中维生素E含量低也会诱发白内障。因为维生素E降低时会增加氧化反应,易使晶体的蛋白质凝集变为混浊。饮食中适当吃些卷心菜、花菜、葵花子油、花生油、谷类、豆科、深绿色植物、肝、蛋和乳制品等,即可从中获得较多的维生素E。
(3)β-胡萝卜素:可降低患白内障的风险。胡萝卜素多含于深绿色叶片的蔬菜中,橙色与红色果蔬中也较多,如蕃茄、桃子、西瓜及胡萝卜等。
(4)维生素A:也可降低患白内障的风险。动物的肝脏、蛋奶是维生素A最好的直接来源,菠菜、荠菜、油菜、茴香、蕃茄、南瓜等蔬菜中所含有的维生素A原也能在肝脏转变为维生素A。
(二)多种微量元素补充,其金属酶在视网膜等的代谢中起着重要作用。硒可以直接关系到人视觉的敏锐程度,缺硒能诱发晶状体混浊(白内障)。锌可以降低白内障、黄斑玻璃疣发生率。富含硒的食物有动物肝、肾、心、鱼虾、乳类、蛋黄、瘦肉、香菇、木耳、芝麻等。含锌量高动物食物:牡蛎、鱼、瘦肉、动物肝、肾、蛋类及奶制品,其中以牡蛎中含锌量最高,每100克牡蛎中含锌量达14毫克之多。
(三)减少紫外线照射的量和照射的时间。可以佩戴防紫外线眼镜。
1.注意精神调摄:遇事泰然处之,心胸应宽广,保持情绪舒畅,要制怒,培养对养花、养鸟、养金鱼的兴趣来陶冶情操,多与年轻人交谈,能分散对不愉快事情的注意力,激起旺盛的生活热情,能起到阻止和延缓病情进展的作用。
2.加强用眼卫生,平时不用手揉眼,不用不洁手帕、毛巾擦眼,洗眼,用眼过度后应适当放松,久坐工作者应间隔1~2小时起身活动10~15分钟,举目远眺或做眼保健操,要有充足的睡眠,及时恢复疲劳。
3.积极防治慢性病,包括眼部的疾患及全身性疾病,尤其是糖尿病最易并发白内障,要及时有效地控制血糖,防止病情的进一步发展。
4.饮食宜含丰富的蛋白质、钙、微量元素,多食含维生素A、B、C、D的食物,平时多食鱼类,能保持正常的视力,延缓病情的进展。
5.吸烟易患白内障已被实践所证实,应及早戒烟。
6.减少紫外线照射,可带防紫外眼镜。
白内障术前应了解角膜、虹膜、晶状体悬韧带、玻璃体、脉络膜、视网膜、黄斑区、视盘及视神经有无病变。对白内障术后视力恢复会有正确的估计,可借助A型及B型超声波了解有无玻璃体病变、脉络膜病变、视网膜脱离或眼内肿物,亦可了解眼轴长度及脱位的晶体位置;视网膜OCT可以反映视网膜结构是否正常;视网膜电图(ERG)对评价视网膜功能有重要价值,单眼白内障患者为排除黄斑病变;视路疾患所致的视力障碍,术前可做诱发电位(VEP)检查。角膜内皮镜可评估角膜内皮功能,角膜地形图可评价是否存在圆锥角膜等病变,对曾接受过准分子激光手术的患者,还需进行光学生物测量,才能比较准确地计算人工晶体度数,选择相应的人工晶体类型;此外,亦可应用视力干涉仪检查未成熟白内障的黄斑功能。
除了眼球自身检查评估外,还需关注(1)眼球周围病灶,如慢性泪囊炎、面部疖肿、鼻窦炎、化脓性中耳炎、扁桃体炎、牙龈炎等;(2)全身情况,如心血管疾病、血液病、糖尿病、泌尿系统疾病、消化系统和呼吸系统疾病、心理状态等。(3)眼底情况。
白内障术中、术后可出现多种并发症,必须根据各个并发症的原因做对症处理。术后并发症可见:
1.术后浅前房与低眼压。主要是切口渗漏或睫状体脉络膜脱离引起浅前房。针对发生的原因,相应对征治疗,多可恢复。对切口渗漏性浅前房,多主张重新缝合切口;如果程度较轻,可通过加压包扎术眼,有时浅前房可以恢复,如果脉络膜脱离伴有切口渗漏时应重新缝合切口,形成前房;如果脉络膜脱离范围较大,脱离区后巩膜切开引流可加速眼压的恢复和脉络膜脱离复位;如脱离范围较小,无明显的切口渗漏,可加强抗炎,加压包扎数天后脱离多能逐渐消失,在瞳孔阻滞的早期可用强的散瞳剂,局部应用皮质类固醇减轻炎症或全身用高渗剂。然而,最根本的措施是重新沟通前后房的交通,虹膜切开术可达到此目的,YAG激光进行周边虹膜切开则更为简便。
2.角膜水肿及失代偿。主要是手术器械或灌注时间与速度引起。一般水肿经过术后保守治疗多可恢复。少部分本来角膜内皮功能较差者,可能无法恢复。由于角膜内皮的损害是不可逆的,一旦发生了持续性角膜水肿,角膜光学性恢复有赖于部分穿透性角膜移植术;对于不便行角膜移植的患者,局部可通过高渗剂,佩戴软性接触镜或去除病变区的上皮细胞层后用结膜瓣遮盖来缓解症状,术中应避免器械和人工晶体接触角膜内皮,使用黏弹剂保护角膜内皮,避免长时间冲洗前房;术后尽快处理玻璃体及其他组织与角膜内皮的接触,均可在较大程度上减少术后持续性角膜水肿的发生。
3.眼内出血。分前房积血与玻璃体积血。前者多由于切口和虹膜血管出血。后者多由于糖尿病、视网膜裂孔或继发于低眼压。少量前房积血一般数天内自然吸收,积血充满前房伴高眼压则应立即进行前房冲洗,玻璃体积血少量时多能吸收,大量时应进行后段玻璃体切除术,上皮植入前房的治疗效果不好,预后较差,一经诊断,应立即切除病变区切口附近的深层巩膜,并冷冻受累区角膜后面的增生上皮组织,切除受累的虹膜,冷冻或切除受累的睫状体,为确保玻璃体不与角膜粘连还应进行前段玻璃体切除,术后的葡萄膜炎一般应用皮质类固醇,前列腺素抑制剂及散瞳剂等药物多能控制,但需要同时寻找病因,进行病因治疗。
4.感染性眼内炎。是严重的并发症,其发生率0.07%-0.12%。白内障术后一旦怀疑感染性眼内炎,应立即抽吸房水及玻璃体进行细菌或真菌培养和药物敏感试验,用玻璃体切割器切除受累的玻璃体,并向玻璃体腔、静脉和球结膜下注射抗生素。
5.高眼压和继发性青光眼。术后青光眼的治疗,根据病因,相应给予局部和全身进行降压处理的同时进行病因治疗,必要时联合小梁切除术。
6.人工晶状体位置异常。保守治疗无效时一般均采取手术复位,必要时将人工晶状体取出或更换人工晶状体。
7.炎症反应。主要是手术刺激而引起的虹膜炎症反应。表现为房水混浊,细胞浮游,晶体表面沉着物,严重可形成纤维白膜。多数保守治疗可消除炎症,纤维白膜若厚得不能吸收,则需要手术切开切除。
8.瞳孔异常。由于人工晶状体挟持于瞳孔,虹膜、瞳孔扩约肌损伤或玻璃体脱出而致瞳孔变形或移位,严重的虹膜反应导致瞳孔后粘连。
9.后发障。YAG激光囊膜切开术是治疗后囊膜混浊最简单有效的方法,如已植入人工晶体,激光切开时应避免损伤人工晶体。此外,也可用穿刺刀从睫状体平坦部进入眼内,将混浊及增厚的中央部后囊膜切开,对视网膜并发症,如黄斑囊样水肿可应用吲哚美辛、皮质类固醇,而视网膜脱离者应当手术治疗。
10.人工晶体混浊。随着软性人工晶体的应用,已有远期人工晶体混浊报道。尽管少见,但仍需重视,以水凝胶材料多见。其机制有待观察研究。
11.黄斑囊样水肿。最不具有预测性并发症之一。一旦发生,严重影响视力,但经过治疗多能治愈,但也少部分迁延不愈。原因可能与前列腺素释放有关。
12.视网膜脱离。随着小切口白内障联合人工晶体植入手术的推广,发生率很低。一旦发生手术介入治疗。