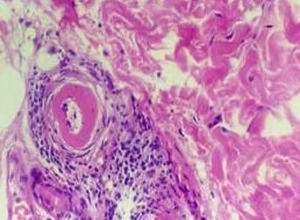
血管炎性周围神经病(vasculitic peripheral neuropathy)是指周围神经的滋养血管发生炎症性闭塞,造成一个或多个神经的梗死或缺血性病变。
血管炎的病理学特征是血管壁节段性纤维素样坏死或跨壁炎细胞浸润。
-
挂什么科:内科 神经内科
-
需做检查:血清免疫球蛋白测定 尿常规 肌电图 血常规 血液检查 风湿病化验检查项目 血管造影 F-波
-
治疗方法:药物治疗 对症治疗
-
常用药物:暂无相关信息
-
一般费用:根据不同医院,收费标准不一致,市三甲医院约(5000——10000元)
-
传染性:无传染性
-
治愈周期:3-6个月
-
治愈率:40%,多以对症治疗为主
-
患病比例:发病率约为0.04%-0.08%
-
好发人群:无特殊人群
-
相关症状:
-
相关疾病:
血管炎性周围神经病可发生于结缔组织病合并的血管炎,如类风湿关节炎,系统性红斑狼疮,舍格伦综合征和结节病等,也可以发生于原发性血管炎,如结节性多动脉炎,Churg-Strauss综合征,Wegner肉芽肿等。
另外还有相当一部分经腓肠神经活检证实的血管炎周围神经病,既不合并结缔组织病,也无原发性系统性血管炎的证据,属于孤立性血管炎周围神经病。
根据受累神经的分布情况,血管炎性周围神经病可分为以下几种类型:
1.远端对称性(手套袜子样)运动感觉神经病。
2.单神经病/多发性单神经病。
3.非对称性周围神经病。
4.神经根综合征和神经丛病。
5.单纯感觉性周围神经病。
血管炎性周围神经病的起病形式可以是急性,亚急性或慢性隐匿起病,发病初期多表现为多发性单神经病,以后随病程的演变,则以对称性或非对称性周围神经病多见,最常受累的神经是腓总神经,腓肠神经,胫神经,尺神经,正中神经和桡神经,临床多表现为受累神经或肢体剧烈的灼烧样疼痛伴感觉迟钝,痛温觉,深感觉缺失,感觉异常,此外还可以有肌无力,肌萎缩和感觉性共济失调,除了周围神经受累的临床表现外,往往还同时伴有其他系统的表现如全身乏力,体重减轻,食欲减退,关节疼痛,皮肤损害以及肾脏,呼吸道,消化道和心脏受累的临床症状。
血管炎性周围神经病可发生于结缔组织病合并的血管炎,如类风湿关节炎,系统性红斑狼疮,舍格伦综合征(干燥综合征)和结节病等,也可以发生于原发性血管炎,如结节性多动脉炎,Churg-Strauss综合征,Wegner肉芽肿等。
自体因素(45%):相当一部分经腓肠神经活检证实的血管炎周围神经病,既不合并结缔组织病,也无原发性系统性血管炎的证据,属于孤立性血管炎周围神经病。
发病机制
长期以来血管炎的发生被认为与沉积在血管壁的免疫复合物介导有关,但近年来这种免疫病理学说受到挑战,详细的免疫组化病理研究显示血管壁的炎症浸润以T淋巴细胞为主,而不是以多形核白细胞为主,提示细胞免疫可能也有一定作用,尽管血管炎的病理发生机制尚不清楚,但可以肯定周围神经损害是由于神经外膜直径为75~200μm小动脉闭塞引起远端缺血造成的。
1.周围神经血管的病理改变:尸检和腓肠神经活检的病理研究均证实,周围神经的血管炎症过程主要累及神经外膜的小动脉,受累动脉的直径在30~300μm,神经内膜动脉很少受累,尽管血管炎的病理改变依血管炎的类型,取材部位,病程长短及治疗情况而不同,但仅根据血管炎的组织病理特点,无法区别血管炎的临床类型。
急性期血管炎病理表现为动脉壁纤维素样坏死,中性粒细胞,淋巴细胞和嗜酸性粒细胞浸润,亚急性期和慢性期表现为内弹力层和内膜增生,血管壁及周围组织纤维化,增厚,管腔狭窄或闭塞,血管炎恢复期管腔可机化再通,不同时期的血管炎可在同一病人的神经肌肉活检中出现。
国内郭玉璞(1988)报道了21例结节性多动脉炎合并周围神经病的腓肠神经活检结果,其中12例呈急性或亚急性病理改变,3例呈慢性或恢复期病理表现,5例为过渡型血管炎,其特点为小动脉或小静脉周围炎伴内膜增厚,血管外膜也可有炎细胞浸润。
Churg-Strauss综合征的周围神经活检常可见坏死性血管炎伴有大量嗜酸性细胞浸润,结节性多动脉炎和显微镜多动脉炎的病理区别,在于前者仅累及中等动脉,不累及毛细血管前动脉,毛细血管和小静脉,而后者主要累及毛细血管前动脉,毛细血管和小静脉,有时也可累及中等动脉,白细胞碎裂性血管炎可见于Wegener肉芽肿,Churg-Strauss综合征,Henoch-Scholein紫癜和特发性冷球蛋白血症性血管炎。
腓肠神经活检标本的免疫荧光检查对血管炎神经病的病理诊断有十分重要的意义,几乎所有血管炎神经病患者腓肠神经血管壁均有免疫球蛋白,C3补体和纤维蛋白原沉积,或者仅有C3补体或纤维蛋白原沉积,血管壁或血管周围以IgA为主的免疫复合物沉积是Henoch-Scholein紫癜的病理特征。
2.周围神经病理改变:血管炎性周围神经病神经纤维损伤的突出特点是轴突变性,表现为有髓纤维的减少或丧失,神经纤维密度明显减低,撕裂及拔出的单神经纤维可见轴突坏变和髓球形成,上述改变符合沃勒变性(华勒变性)的病理特征,脱髓鞘改变相对较轻,偶见再生丛,Hawke报道的34例血管炎周围神经病中,轴突变性在80%以上的有21例,其中全部轴突均有变性的7例。
3.血管炎周围神经病的肌肉活检病理:除可见血管炎或血管周围炎外,肌肉改变主要为选择性Ⅱ型肌纤维萎缩,后者可能与肌肉失神经和慢性消耗有关,因为在无周围神经并发症的胶原血管病患者的肌活检中,Ⅱ型肌纤维萎缩也很常见。
神经肌肉电生理检查:几乎所有的病人均有神经传导速度的异常,主要表现为轻至中度的运动传导速度减慢和肌肉动作电位的波幅减低,有些病人可有神经传导阻滞,约有1/3以上的病人下肢肌肉动作电位完全消失,4/5的病人腓肠神经动作电位消失,多数病人有感觉传导速度的异常,主要表现为一个或多个感觉神经动作电位消失,肌电图检查多数病人远端肌肉有失神经电位。
1.血管炎合并周围神经病,临床上同时合并存在各类型血管炎(如结节性多动脉炎,类风湿血管炎,系统性红斑狼疮等)和周围神经病变两组症状体征。
2.对怀疑血管炎的病人,应首先根据病史和详细的临床查体明确各系统和器官损害的范围,然后进行相应的检查,如血管造影,组织活检(包括皮肤,腓肠 神经,肌肉,鼻黏膜和肾脏),疑有血管炎合并周围神经病时,应行肌电图和神经电生理检查,确定周围神经受累的空间分布和严重程度。
3.腓肠神经活检是诊断血管炎周围神经病的最直接而可靠的手段,临床疑有血管炎周围神经病的病人,约50%可通过腓肠神经活检发现血管病变,即使电生理检查显示腓肠神经正常,活检后仍可能发现血管炎改变。
孤立的血管炎性神经病诊断比较困难,需与多种其他周围神经病进行鉴别,此时腓肠神经活检显得尤为重要。
血管炎性周围神经病西医治疗
(一)治疗
主要是使用免疫抑制药控制血管炎,以及对症处理原发病。
1.泼尼松:对绝大多数轻症病人有较好疗效,一般可单用40~60mg/d。对重症病人可增加剂量至60~100mg/d。
2.环磷酰胺:尽管缺乏严格的对照研究,环磷酰胺仍被认为是治疗血管炎的一种有效药物。对伴有肾脏、消化道、中枢神经系统或心脏损害者,环磷酰胺与甲泼尼龙联合应用的疗效可能优于其他治疗方案。
环磷酰胺的用法为200mg/d,长期服用。也可采用大剂量冲击治疗,1000mg/次,每5天1次。最大总剂量可达30g。同时加用维生素E、维生素B1、维生素B12等以促进神经的再生和修复。
(二)预后
系统性血管炎的预后较差,20世纪50年代使用泼尼松之前,5年存活率仅有13%,应用泼尼松之后提高到57%。研究表明血管炎合并周围神经病并不影响血管炎病人的存活率,周围神经损害的预后一般较好。多数学者主张早期治疗,一旦确诊为系统性血管炎,即应给予加强治疗。早期有效的治疗不仅能够抑制炎症过程而且由于此时周围神经尚保持再生能力,因而对血管炎周围神经病的预后极为有利。
血管炎性周围神经病中医治疗
当前疾病暂无相关疗法。
饮食清淡,以素食为主。
禁止喝酒,吸烟,接触有毒物质,或对神经有损伤的药物。
自身免疫性疾病尚无较好的预防办法,早期诊治导致血管炎的原发性疾病,是预防血管炎性周围神经病的主要措施。
1.血液检查:包括血糖,肝功,肾功,血沉常规检查;风湿系列,免疫球蛋白电泳,冷球蛋白,M蛋白,抗GM-1抗体,抗GD1a抗体,抗MAG抗体,肿瘤相关抗体(抗Hu,Yo,Ri抗体)等与自身免疫有关的血清学检查;血清重金属(铅,汞,砷,铊等)浓度检测。
2.尿液检查:包括尿常规,本-周蛋白,尿卟啉以及尿内重金属排泄量。
3.脑脊液:除脑脊液常规外还应查抗GM-1,GD1b抗体。
4.血管造影。
5.疑有血管炎合并周围神经病时,应行肌电图和神经电生理检查。
6.组织活检(包括皮肤,腓肠神经,肌肉,鼻黏膜和肾脏)。
除了周围神经受累的临床表现外,依原发病不同,各类型血管炎(如结节性多动脉炎,类风湿血管炎,系统性红斑狼疮)还同时伴有其他系统的表现,如全身乏力,体重减轻,食欲减退,关节疼痛,皮肤损害以及肾脏,呼吸道,消化道和心脏受累的临床症状。