外阴恶性黑色素瘤与其他部位的黑色素瘤生物学行为方面显著不同,预后也显著差于后者。黑色素瘤是来自于神经嵴黑色素细胞且较少见的恶性肿瘤。黑色素细胞主要位于皮肤表皮,镶嵌于基底细胞之间,因此恶性黑色素瘤好发于皮肤及近皮肤的黏膜。
外阴黑色素瘤的症状类似于其他外阴恶性肿瘤,尽管外阴黑色素瘤可无症状偶然体检时发现,但其最常见的主诉是外阴肿块,其次为外阴出血或瘙痒,外阴溃疡,排尿困难,疼痛,头痛和体重减轻不太常见,这些症状往往出现于较晚期的患者,若疾病的晚期腹股沟部位由于肿瘤的转移可出现肿胀,一些合并有先前存在痣的患者痣增大等改变,Rafnarsson-Olding报道198例外阴黑色素瘤,34.8%者出现外阴出血症状,28.3%有外阴包块史,15.2%和13.6%患者分别感到外阴的瘙痒和烧灼刺激感,排尿不适和阴道排液分别占12.1%和10.6%,溃疡,疼痛,局部变黑等症状出现比率不超过5%。
外阴黑色素瘤的分期:
1.临床分期
最早和最简单的分期系统,I期:肿瘤局限于外阴,有或不伴有距原发灶2cm内的卫星灶,Ⅱ期:肿瘤播散到区域淋巴结,也包括距原发肿瘤转移2cm以上,位于原病灶区域淋巴引流以内的皮肤或皮下结节,Ⅲ期:肿瘤转移超过区域淋巴结范围。
2.FIGO分期和TNM分期。
3.显微分期 1969年Clark按恶性黑色素瘤对真皮乳头层,网状层及皮下脂肪层的侵犯程度,所涉及患者的预后不同,提出5个侵犯等级,1970年Breslow提出肿瘤厚度(浸润最深的截面上测量)与肿瘤最长径的乘积来估计预后,同样将黑色素瘤分为5个等级,也就是说clark按皮肤的解剖标记而Breslow按肿瘤的侵犯厚度进行分级,但由于外阴阴唇部位的皮肤缺乏定义明确的真皮乳头,Chung等又提出了Breslow改良分级,Clark分级,Breslow分级及chung分级系统。
外阴恶性黑色素瘤常来源于结合痣或复合痣,尽管有一些外阴恶性黑色素瘤家族史的报道,但有关家族性外阴黑色素瘤的材料几乎缺如,有皮肤黑色素瘤家族史者患外阴恶性黑色素瘤的年龄早于无家族史者,二者相对应的年龄为44.8岁和49.7岁,有家族史者可能有多发病灶和良好预后倾向。
其他因素(15%)与妊娠有关的证据存在有怀疑,尚未定论,激素影响等也未确定显示出与外阴黑色素瘤发病有关。
发病机制
1.黑色素瘤的临床病理生长形式
按照色素瘤的生长发展方式,一般皮肤黑色素瘤可分为3种类型:浅表蔓延型,结节型和雀斑型。
(1)浅表蔓延型:尖锐,边缘呈弧形,表面隆起不平,可出现结节,外观呈杂色,有褐,棕,灰,黑,粉红和白色混合组成,在侵犯基质以前有一个范围相对较大放射状生长阶段,一旦进入向基质垂直生长浸润阶段,临床疾病进展相当快,浅表蔓延型约占皮肤黑色素瘤的70%,1/2~2/3的外阴黑色素瘤表现为浅表蔓延型生长。
(2)结节型:有黑色和蓝黑色两种,表面光滑或不平,此型仅存在垂直浸润生长阶段,病史短暂,在诊断时具有较深的基质浸润,此型占皮肤黑色素瘤的10%~15%,占外阴黑色素瘤的25%~50%。
(3)雀斑型:覆盖面积大而边沿不齐,颜色为深浅程度不同的棕色,其特点为放射状生长,向深部浸润发展,确诊时一般属晚期,该型占外阴黑色素瘤的0%~10%。
2.外阴黑色素瘤的大体观
常见于无毛发分布区,65%~70%起自于或累及外阴的黏膜面,25%仅累及一侧大阴唇,10%累及阴蒂,约有20%的患者就诊时呈广泛病变,临床经常可见到局部皮肤或黏膜呈蓝黑色,黑褐色或无色素不等,病变界限不清,病灶为扁平,凸起或息肉状,可有溃疡,肿胀或皮肤卫星状转移结节形成等改变,病变范围小者数毫米,大者十几厘米,10%的黑色素瘤为无色素的黑色素瘤。
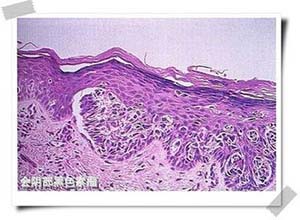
3.外阴黑色素瘤的光镜下特点
黑色素瘤由上皮细胞,痣细胞和梭状细胞组成,这3种细胞的黑色素程度不同,组织形态变化很大,可类似于上皮或间叶来源的肿瘤,也可类似于未分化癌,细胞大小差异明显,呈圆形,多角形,梭形或多形性,核异型性明显,亦可见多核或巨核细胞,常有明显的核仁,核分裂象多见,瘤细胞多呈巢状或弥漫分布,少数浅表型瘤细胞仅在表皮内浸润。
4.外阴黑色素瘤与外阴黑色素痣的关系
10%外阴黑色素瘤是由外阴痣恶变而来,先前存在痣(preexisting nevi)被认为是黑色素瘤的前体,Rafnarsson-olding报道5.5%外阴黑色素瘤合并有先前存在黑痣,均生长在阴唇有毛发的皮肤部位,71%与浅表蔓延型生长方式有关,生长在有毛发阴唇皮肤的5例浅表型生长的黑色素瘤均合并有先前存在痣,镜下可见良性的皮肤痣,恶性黑色素瘤及不典型的痣细胞相邻共存,显示出从良性到恶性黑色素瘤的转化过渡过程,作者认为在外阴光滑皮肤部位的黑色素瘤属于新生黑色素瘤,生长在阴唇有毛发部位的浅表型生长的黑色素瘤与其他部位的皮肤黑色素瘤一样,最有可能是来自于外阴黑色素痣的恶变。
诊断
1.临床表现 根据黑色素瘤的病史,症状和体征,初步获得外阴黑色素瘤的诊断并不困难。
2.组织学诊断依据 组织病理学诊断对黑色素瘤是必须具备的,术前可通过简单病灶直接涂片细胞学检查的方法行初步筛查,协助早期诊断,小的皮肤病损应呈圆周形地切除病灶,注意切除的边缘应距周围正常皮肤0.5~3cm,并带有部分皮肤下的组织,以便于确定病损的整个厚度,对于大的病损,应用Keys打孔器(Keys puncb)可获得一全层厚度的活检标本,行活检或活切术时应作好根治术的准备,获得的标本立即快速冰冻病检,对任何外阴色素沉着性病变禁忌任意做局部的活切,导致肿瘤的人为扩散和促使肿瘤转移。
3.免疫组织化学染色 根据恶性黑色素瘤的皮肤病损不规则,细胞形态及组织结构多样性,细胞与细胞间见粉末状黑色素颗粒等特征,该病的诊断并不难,对于极少色素性黑色素瘤,必须与分化差的鳞状细胞癌,腺癌及纤维肉瘤等相鉴别。
4.电镜观察和组织培养 对HMB-45阴性的极少色素性黑色素瘤行电镜观察,在肿瘤细胞中有前黑素小体及一些黑色素瘤的超微结构特点,以便于诊断和鉴别诊断,无色素的黑色素瘤也可行组织培养产生黑色素。
鉴别诊断
外阴色素沉着性皮肤病损非常常见,常不被病人注意,通常这些病损属良性病变,容易与外阴黑色素瘤相混淆,需要与这些常见的病损相鉴别,外阴常见的良性色素沉着病损有单纯性着色斑,外阴的黑变病,各种痣,黑棘皮症,脂溢性角化病,外阴恶性肿瘤如上皮内瘤变,鳞癌,基底细胞癌,外阴Paget病等也具有色素沉着改变的特点,由于黑色素瘤组织结构表现的多样性,光镜下黑色素瘤细胞中的上皮样细胞须与鳞癌和腺癌相鉴别,梭形细胞需与平滑肌肉瘤相区别,有时还需与恶性中胚叶(包括绒癌)相区别,寻找细胞及组织内的色素颗粒对诊断有帮助。
1.外阴皮肤痣
痣生长缓慢,局部病损稳定,表面高出皮肤,光镜下可以区别二者,若痣出现色素沉着范围扩大,色素加深,表面有溃疡出血,尤其是外阴有毛发的皮肤部位的痣,应高度怀疑是痣的恶变。
2.尿道肉阜
尿道口周围的黑色素瘤易误诊为尿道肉阜,肉阜淡红色或深红色,边界清,表面光滑,生长慢,质软,无明显的色素沉着,仔细体检结合病理改变容易鉴别。
3.外阴基底细胞癌
多见于老年妇女,好发在大阴唇前部,肿瘤生长缓慢,常伴有出血及溃疡形成,肿瘤硬,边界清,表面粗糙呈颗粒状,可为黑色,色素沉着一般在病灶的周围,须与黑色素瘤鉴别,镜下可以鉴别二者。
4.外阴Paget病
多发生在绝经后妇女,病变多位于大阴唇和肛周,大小不等,呈湿疹样变化,可形成浅溃疡和结痂,边界清,镜下有Paget细胞浸润,也可见吞噬黑色素的细胞,常与浅表型的黑色素瘤相混淆,通过免疫组化染色鉴别二者。
外阴黑色素瘤西医治疗
1.外阴色素沉着性病变处理
不必去除所有外阴色素沉着性病变,尤其是良性痣,但临床怀疑有恶变或恶性肿瘤存在时活检是有必要的,所有先天性痣,交界性痣及不典型增生痣应该切除,直径>5mm,边界不规则,不清晰,带有斑点样的色素沉着的病变应考虑切除,另外,色素沉着病变增大,色素加深,产生刺激症状或出现溃疡出血者应切除,有家族史或黑色素瘤史和(或)其他类似病史的不典型痣应在皮肤癌专家的严密监护之下随访。
2.手术治疗
(1)手术方式:外阴黑色素瘤的处理是一种平衡,既达到局部疾病控制又减少治愈率,并不是手术范围越大越好,传统的治疗外阴黑色素瘤的标准方法与外阴鳞癌的治疗类似,即实施外阴根治性手术加双侧腹股沟淋巴结和盆淋巴切除术,随着外阴鳞癌治疗倾向于个体化和手术范围的缩小及其他部位皮肤黑色素瘤的治疗变的更加保守,外阴黑色素瘤的手术治疗观念也发生了变化,1987年Davidson等报道32例外阴黑色素瘤和阴道黑色素瘤患者,无论是采取根治性手术或单纯的外阴切除术或单纯局部切除术或是否辅助于放射治疗,其治疗效果都没有显示出差异,作者采用的根治性手术包括单纯根治性外阴切除术,根治性外阴切除术加腹股沟淋巴结切除术或前盆腔除脏术,因此作者建议采取局部切除术,若腹股沟淋巴结有转移的临床证据,则加上腹股沟淋巴结的切除,对于外阴的巨块病灶或广泛局部复发者应考虑行根治性手术,随后又有多个中心临床研究也没有证实广泛性手术优于切缘2cm的局部切除术,Verschraegen和他的同事在2001年总结了他们在1970~1997年收治的51例外阴黑色素瘤的治疗情况,结果发现手术技术本身并没有改变患者的预后。
(2)手术切缘:手术切缘是否彻底与疾病的复发和患者的预后有着显著的关系,Rose等发现6例行保守性手术治疗,切缘<2cm,其中3例复发,而6例切缘>2cm的患者仅1例复发,Trimble和他的同事总结了80例外阴黑色素瘤患者的治疗效果发现,与不完全根治手术相比根治性手术似乎并不能提高患者的预后,建议对于ChungⅡ级浸润深度≤1mm的薄病变行切缘1~2cm局部根治性切除,ChungⅢ级和Ⅳ级的厚病变切缘要求3cm,chungⅠ级行单纯切除和密切随访即可,为预防复发即便是<0.76mm深的病变也应有足够的切缘,有的作者提议实施一个具有3cm手术切缘的局部切除术即可达到所有外阴黑色素瘤的患者的治疗效果,国内臧荣余报道15例外阴黑色素瘤治疗经验,他们建议早期(AJCCI期,Ⅱ期)可行单纯外阴肿瘤广泛切除术,切缘距肿瘤边缘3cm以上,晚期强调综合治疗,扩大手术并不能改善预后。
基于以上的研究,厚度<1mm的外阴黑色素瘤切除1cm的正常皮肤切缘,厚1~4mm的肿瘤,切除2cm的皮肤切缘,被一些学者认为是一种合理处理对策。
(3)区域淋巴结的处理:GOG分析了71例外阴黑色素瘤的患者,发现FIGO分期,肿瘤大小和肿瘤的位置,毛细血管-淋巴管的受累和Breslow的肿瘤浸润深度等与淋巴结的转移有显著关系,而淋巴结的转移意味着患者的预后极差,从大规模的皮肤黑色素瘤研究中发现皮肤病灶深度<0.76mm者淋巴结转移危险性十分低,将不能从淋巴结切除术中获得益处,而病灶浸润深度>4.0mm者将有十分高的淋巴结转移和复发危险性,同样也几乎不能从淋巴结切除术中获得益处,对于原发病灶深度为0.76~4.0mm的患者可能从选择性淋巴结切除术中受益,并不是对所有的外阴黑色素瘤患者均行选择性的淋巴结切除,Chung认为ChungⅡ级(肿瘤厚度≤1mm)不必行淋巴结切除术,Trimple等建议病灶厚度>0.76mm(ClarkⅢ级)的患者行预防性的淋巴结切除术,因为淋巴结阳性的患者可获得长期存活,对于淋巴结微转移的患者预防性淋巴结切除和外阴根治术可使患者10年生存率达31%,来自Phillips等的一份前瞻性有关外阴黑色素瘤淋巴结切除术及切除术类型的治疗研究,与未行淋巴结切除者比较,阳性的淋巴结切除或阴性的淋巴结切除术都未能显示出淋巴结切除术治疗的优点,综上所述对于浸润深度>0.76mm(ClarkⅢ级)的外阴黑色素瘤患者,侧旁病灶者应考虑行同侧的淋巴结切除术,中心病灶者行双侧淋巴结切除术,去除临床受累的淋巴结总是有益于外阴黑色素瘤患者。
3.化疗和放疗
既往认为黑色素瘤对化疗和放疗耐受,但近些年来的资料显示晚期患者对化疗和放疗有效,对晚期患者单采用放疗和化疗使个别患者生存达10年以上,常用的化疗药物为达卡巴嗪(氮烯咪胺),洛莫司汀(氯乙环己亚硝脲),顺铂(DDP),硫酸长春碱(长春花碱),长春新碱(VCR)等,治疗黑色素瘤最有效的化疗药物为达卡巴嗪(DTIC),反应率为15%~25%,仅1%~2%的接受达卡巴嗪(DTIC)治疗的患者获得长期完全缓解,常用DVP方案(达卡巴嗪,长春新碱,顺铂),CPD(洛莫司汀,丙卡巴肼,放线菌素D)方案,BDPT(卡莫司汀,达卡巴嗪,顺铂,他莫昔芬)及VCD方案。
BDPT方案:
卡莫司汀(BCNU):150mg/㎡ 静脉滴注第1天,每6~8周1次。
达卡巴嗪(DTIC):200~220mg/㎡静脉滴注第1~3天,每3~4周1次。
顺铂(DDP):25mg/㎡静脉滴注第1~3天,每3~4周1次。
他莫昔芬:10mg,2次/d,口服,6~8周为1个疗程。
顺铂(DDP):20mg/㎡静脉滴注第1~4天。
硫酸长春碱(VLB):1.5mg/㎡静脉滴注第1~4天。
达卡巴嗪(DTIC):200mg/㎡静脉滴注第1~4天,或800mg/㎡,静脉滴注,第1天。
3~4周为1个疗程。
外阴局部和腹股沟区可采用体外照射,肿瘤累及阴道或阴道复发可采用阴道后装治疗,放疗剂量为4000cGY~5000cGY,对高危患者主要是提高局部控制,对于远处的脑,骨及内脏的转移也可采用放疗,起到缓解治疗作用,不管是常规应用或作为缓解治疗手段,放疗仅可以缓解晚期患者的外阴黑色素瘤症状,仍不能达到痊愈该病。
4.免疫治疗
(1)干扰素α:ECOGG (Eastern CooperativeOncology Group)评价280个患ⅡB期或Ⅲ期或有区域淋巴结转移的黑色素瘤病人,137例为对照,143例采用干扰素治疗,用法:干扰素20MU/(㎡·d),静脉给药,每周5次,连用4周,后改为10MU/(㎡·d),皮下注射,每周3次,共48周,结果:用药组无复发生存期和总生存期显著延长,干扰素治疗的受益者是那些淋巴结受累的患者,EC0G进一步的深入研究发现,高剂量的干扰素对那些具有高危黑色素瘤术后患者可显著延长无瘤生存期和总生存期,这种效果是其他任何药物,细胞因子及其他形式的疫苗不可比拟的。
(2)疫苗:黑色素瘤是最易产生免疫原性的肿瘤,因此黑色素瘤被作为肿瘤疫苗治疗研究的主要模式,黑色素瘤患者血清中的IgM和IgG两种球蛋白对自体及异体黑色素瘤能起异性反应,大约1/3的患者合并有肿瘤结节内淋巴结集中的现象,冻干卡介苗(BCG,结核菌素)有增强网状内皮系统吞噬力的作用,可采用冻干卡介苗(BCG)皮肤划痕法,每次75~150mg,面积7cm×8cm,国内报道15例生殖道黑色素瘤治疗效果,发现生存超过1年者均采用手术,化疗和冻干卡介苗(BCG)的免疫治疗,效果较好,随着分子生物学技术的发展,一些编译特异性的黑色素瘤抗原的基因被克隆,特异性抗原多肽分子被确定,利用特异性抗原可刺激机体产生特异性的主动免疫反应原理,已开发出新型特异性强的抗黑色素瘤疫苗,1998年,Piura报道1例25岁患ClarkⅣ级的原发性外阴黑色素瘤的患者,术后用异源性的特异性抗黑色素瘤疫苗辅助治疗,获得长期缓解,生存超过5年,开创了外阴黑色素瘤主动免疫治疗的先河。
(3)阿地白介素(白介素-2):目前有关单独白介素的治疗剂量,用药时间还没达成一致,白介素与化疗和(或)干扰素联合应用的治疗方案虽然达到较高的缓解反应率,但不能达到较好的长期存活。
外阴黑色素瘤中医治疗
1、中成药均为口服。
(1)西黄丸清热解毒,化痰散结,活血止痛。主治痰瘀内结,疼痛较剧者。每次1丸,每日2次。
(2)小金丸,每日2次。适用于痰瘀内结型。
(3)大黄庶虫丸,每日2次。适用于气滞血瘀型。
(4)六味地黄丸,每日2次。适用于肝肾阴虚型。
(5)附子理中丸,每日2次。适用于脾肾阳虚型。
2、手术后饮食调养:
(1)耗气伤血,宜多食补气养血之品,如大枣、龙眼、扁豆、粳米、荔枝、香菇、胡萝卜、鹌鹑蛋、藕粉、豆类等。
(2)放疗时耗阴损液,宜多食滋阴养液之品,如菠菜、小百菜、藕、犁、西瓜、香蕉、葡萄、海参、甘蔗、百合等。
(3)化疗易气血两损,宜常食补养气血之物,如木耳、香菇、核桃仁、桑椹、苡米粥、红枣、桂圆、海参等。
(二)预后
1.一般预后判断
外阴黑色素瘤的复发率为51%~93%,最常见的复发部位为外阴,阴道,其次为腹股沟,37%~40%出现远处转移,最常见的转移部位为肺,骨,肝,脑,复发患者,29%出现多发病灶,复发的平均时间为1年,患者多死于远处转移,疾病出现复发后预后差,平均生存5.9个月,5%的5年生存率。
外阴黑色素瘤的5年生存率为8%~56%,平均为36%,10年生存率为37%,国内文献报道的5年生存率为20%,Figge等发现20%外阴黑色素瘤复发患者的复发时间是在5年或5年后,这部分复发患者无一例长期生存,这样外阴黑色素瘤患者长期存活率要比5年生存率低得多,可能对外阴黑色素瘤的5年生存率易造成误解,因此对生存超过5年以上的患者仍应随访,及时发现和治疗复发。
与外阴黑色素瘤预后有关的因素有肿瘤侵犯的深度,表面溃疡形成,细胞类型,肿瘤生长方式,肿瘤部位,有丝分裂率,炎症反应,淋巴-血管表面受累,肿瘤的大小,DNA倍体,年龄,淋巴结转移,FIGO分期和AJCC分期。
(1)年龄与预后:年龄是外阴黑色素瘤患者生存有意义的独立预后因素,年龄大者预后差,年龄对生存影响的危险系数是每10年1.4,GOG的前瞻性研究发现老年患者将显著增加疾病复发的危险性,每10年将有一个26%的增加率,平均年龄为67岁以上的患者肿瘤易出现血管的浸润,表面溃疡,染色体非整倍体及肿瘤厚度>5mm。
(2)病变部位与预后:中心部位的肿瘤预后显著差于两侧部位,中心部位的原发肿瘤与旁侧肿瘤相比有着较高的淋巴结受累危险性和复发危险性,患侧旁部位肿瘤病人的生存时间显著长于阴蒂部位或多发病灶者。
(3)生长方式和细胞类型与预后:预后逐渐变坏的生长方式顺序为浅表蔓延型,混合型,雀斑型,结节型,未分类型,预后逐渐变坏的细胞类型为索型,上皮型,混合型,多形性型。
(4)有丝分裂率与预后:有丝分裂率越高生存期短。
(5)淋巴-血管表面受侵与预后:有淋巴血管受侵者生存率降低。
(6)肿瘤大小与预后 肿瘤直径>2cm者预后差于<2cm者。
(7)淋巴结转移与预后:淋巴结转移者生存率明显降低,Scheistroen报道有淋巴结转移者5年生存率为0,无转移者为56%,淋巴结转移与肿瘤的血管表面受侵,表面溃疡形成,非整倍体,厚度>5mm,年龄>67岁有关。
(8)FIGO分期和AJCC分期与预后:FIGOI,Ⅱ期患者预后显著好与Ⅲ,Ⅳ期,Scheistroen报道Ⅰ,Ⅱ,Ⅲ,Ⅳ的5年生存率分别为63.2%,44.2%,0,0,10年生存率分别为51.6%,35.4%,0,0,GOG前瞻性研究报道,AJCCI期患者的5年生存率为85%,Ⅱ期为40%,Ⅲ期为25%,认为AJCC分期系统与疾病的复发时间有关,AJCC分期系统对疾病结局的预测较FIG0分期准确,AJCC分期可以决定预后和选择治疗,建议外阴黑色素瘤采用AJCC的分期,最近Verschraegen报道51例外阴黑色素瘤,AJCC分期Ⅰ期占29%,Ⅱ期占50%,Ⅲ期占16%,Ⅳ占7%,Ⅰ期的5年生存率为91%,≥ⅡA者为31%(P=0.0002),AJCC分期是与患者总生存和无瘤生存有关的主要预后指标,分别为P=0.0001和P≤0.0001。
(9)肿瘤表面溃疡形成与预后:溃疡形成代表肿瘤进展迅速,是疾病无瘤生存,长期生存和复发的重要预后指标,有溃疡形成者的5年生存率为14.3%~40.5%,无溃疡形成者5年生存率为20%~62.7%。
(10)肿瘤厚度和浸润深度:Chung和Clark分级代表着肿瘤的浸润程度,Breslow分级代表肿瘤的厚度,多位学者的临床研究都不同程度地证明这3种显微分期系统都与肿瘤的预后有关,Chung和Breslow分级较Clark分级对疾病的预后预测准确,Trimble应用Chung和Breslow显微分级系统分析了65例外阴黑色素瘤患者,符合Chung分期的有47例,其中Chung Ⅰ期1例,Ⅱ期12例,Ⅲ期8例,Ⅳ期20例,V期6例,各期的5生存率分别为100%,81%,87%,4%,17%,各期的10年生存率分别为100%,81%,87%,11%,33%,符合Breslow分期的有65例,Ⅰ期12例,Ⅱ期10例,Ⅲ期和Ⅳ期共9例,V期34例,相对应5年的生存率分别为48%,79%,56%,44%,因此,作者认为Chung显微分期系统较Breslow系统能更好反应外阴黑色素瘤生存,淋巴结转移和结局,GOG认为AJCC系统是最好的反应外阴黑色素瘤结局的系统,在缺乏ACJJ分期系统的情况下Breslow分级将是最好的分级系统。
2.黑色素瘤的部分分子生物学研究对预后的判断
流式细胞仪染色体倍体检测:皮肤恶性黑色素瘤的DNA流式细胞仪检测显示非染色体整倍体是疾病预后较差的指标,Scheistroen等应用流式细胞仪对75例黑色素瘤石蜡包埋的组织行染色体倍体检测,发现二倍体,四倍体,非整倍体及不能评价的患者5年生存率分别为60.9%,44.4%,32.5%,71.4%,10年生存率分别为60.9%,44.4%,23.2%,42.0%,染色体倍体之间的生存率统计有显著差异(P=0.0101),多因素分析显示,在初治手术的患者DNA倍体是疾病无瘤和长期生存的独立预后因素,在与疾病无瘤生存的预后指标中,DNA倍体的预测次于血管的浸润和就诊时的年龄,在预测疾病的长期生存方面,DNA倍体仅次于肿瘤生长的位置,整倍体肿瘤预后最好,非整倍体肿瘤有着较大的复发危险性和较坏的预后。
(以上资料仅供参考,详细情况询问医生)
外阴黑色素瘤食疗方
(下面资料仅供参考,详细需要咨询医生)
1.人参粥:以人参末3g(或党参15g),冰糖适量,好米100g,煮粥常食。
2.黄芪粥:黄芪50g,煎水取汁以作煮粥水,好米100g,红糖适量,陂皮末3g,共煮粥。
3.归芪蒸鸡:当归20g,黄芪100g,母鸡1只,共蒸熟后分次服用。
4.参枣米饭:人参3g(或党参15g),大枣20g,好米250g,白糖50g。参、枣切碎与共蒸,米熟饭成,加白糖分次服用。
5.术枣饼:白术30g,大枣250g,鸡内金、干姜、面粉、油、盐等调料适量。诸药研末或切极细,与面粉、调料合匀,煎饼,分次食用。
恶性黑色素瘤患者,还常见有肾亏表现,针对肝肾不足,可选用以下饮食:
1.虫草枸杞:冬虫夏草10g,枸杞子20g,瘦猪肉100g,鸡蛋250g,调料适量,炖熟后分次服用。
2.枸杞粥:枸杞子30g,好米100g,共煮粥。
3.核桃鸭:核桃仁200g,鸡肉100g,荸荠150g,老鸭1只,料洒少许,油盐适量,共炖熟,分次服用。
针对恶性黑色素瘤患者的毒瘀之象,可选用以下饮食:
1.大蒜粥:紫皮大蒜30g,好米100g,共煮粥。
2.芦笋香菇汤:芦笋200g,香菇100g,文火熬汤,可加适量调料饮食。
3.菱粉粥:菱角粉60g,好米100g,共煮粥。
外阴黑色素瘤饮食宜忌
宜
(1)术后耗气伤血,宜多食补气养血之品,如大枣、龙眼、扁豆、粳米、荔枝、香菇、胡萝卜、鹌鹑蛋、藕粉、豆类等。
(2)放疗时耗阴损液,宜多食滋阴养液之品,如菠菜、小白菜、藕、梨、西瓜、香蕉、葡萄、海参、甘蔗、百合等。
(3)化疗易气血两损,宜常食补养气血之物,如木耳、香菇、核桃仁、桑椹、苡米粥、红枣、桂圆、海参等。
(4)多吃富含维生素A、维生素C的饮食,多吃绿色蔬菜和水果。
(5)常吃含有抑制致癌作用的食物,如苤蓝、卷心菜、荠菜等。
(6多吃全麦片、王谷杂糖、玉米面、黄米饭、豆类(黄豆、扁豆、豌豆)等。
(7)常吃富有营养的干果种子类食物,如葵花子、芝麻、南瓜子、花生、葡萄干等。这些食物含多种维生素、矿物制裁及纤维素、蛋白质和非饱合脂肪酸等。
忌
(1)少吃精米、精面,不吃盐腌及烟熏的食物,特别是烤糊焦化了的食物。
(2)坚持低脂肪饮食,常吃些瘦肉、鸡蛋及酸奶。
(3)食物应尽量保持新鲜,不吃发霉变质的饮食。
(4)保持大便通畅,便秘病人应吃富含纤维素的食品及每天喝一些蜂蜜。
(5)忌咖啡等兴奋性饮料。
(6)忌葱、蒜、姜、桂皮等辛辣刺激性食物。
(7忌公鸡、猪头肉等发物。
(7)忌海鲜。
(8)忌羊肉、狗肉、韭菜、胡椒等温热性食物。
(9)忌烟、酒。
一.女性患者有外阴瘙痒,出血,色素沉着范围增大,外阴黑痣时,应及早治疗,做好随访。
二. 预后:
1.一般预后判断 外阴黑色素瘤的复发率为51%~93%,最常见的复发部位为外阴、阴道,其次为腹股沟。37%~40%出现远处转移,最常见的转移部位为肺、骨、肝、脑。复发患者,29%出现多发病灶。复发的平均时间为1年,患者多死于远处转移。疾病出现复发后预后差,平均生存5.9个月,5%的5年生存率。外阴黑色素瘤的5年生存率为8%~56%,平均为36%,10年生存率为37%。国内文献报道的5年生存率为20%。Figge等发现20%外阴黑色素瘤复发患者的复发时间是在5年或5年后,这部分复发患者无一例长期生存,这样外阴黑色素瘤患者长期存活率要比5年生存率低得多,可能对外阴黑色素瘤的5年生存率易造成误解,因此对生存超过5年以上的患者仍应随访,及时发现和治疗复发。
2.黑色素瘤的部分分子生物学研究对预后的判断 流式细胞仪染色体倍体检测:皮肤恶性黑色素瘤的DNA流式细胞仪检测显示非染色体整倍体是疾病预后较差的指标。Scheistroen等应用流式细胞仪对75例黑色素瘤石蜡包埋的组织行染色体倍体检测,发现二倍体、四倍体、非整倍体及不能评价的患者5年生存率分别为60.9%,44.4%,32.5%,71.4%;10年生存率分别为60.9%,44.4%,23.2%、42.0%,染色体倍体之间的生存率统计有显著差异(P=0.0101)。多因素分析显示,在初治手术的患者DNA倍体是疾病无瘤和长期生存的独立预后因素。在与疾病无瘤生存的预后指标中,DNA倍体的预测次于血管的浸润和就诊时的年龄,在预测疾病的长期生存方面,DNA倍体仅次于肿瘤生长的位置。整倍体肿瘤预后最好,非整倍体肿瘤有着较大的复发危险性和较坏的预后。
1.免疫组织化学染色
黑色素瘤细胞Keratin,Vimentin,S-100,HMB-45等抗原的联合组化染色有助于黑色素瘤的诊断和鉴别诊断,一般Keratin呈阴性染色,Vimentin及S-100全部阳性反应,HMB-45为恶性黑色素瘤的特异性抗体,但有些恶性黑色素瘤不表达色素抗原,文献报道HMB-45在恶性黑色素瘤中表达率为90.6%。
2.组织培养
无色素的黑色素瘤也可行组织培养产生黑色素。
组织病理学检查 单克隆抗体HMB-45对黑色素瘤有高度敏感性及特异性,以此进行免疫组化染色,可辅助病理诊断,在切除活体组织时应包括一些边缘的正常组织。
外阴溃疡并感染。