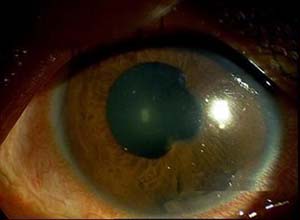
梅毒性葡萄膜炎是由梅毒螺旋体引起的一种性传播或血源性传播的性疾病,它可分为先天性和获得性两种类型,二者均可引起眼部病变。5%~10%的二期梅毒患者发生葡萄膜炎。目前梅毒性葡萄膜炎已成为一种少见或罕见的类型。梅毒螺旋体形似螺旋状,长6~20μm,宽0.25~0.3μm,在合适的条件下呈横断分裂繁殖,约30小时分裂1次。干燥、阳光、肥皂水和一般消毒剂很容易将其杀死。它只感染人类,人是梅毒惟一的传染源。
-
挂什么科:五官科 眼科
-
需做检查:快速血浆反应素试验 性病研究实验室试验 脑脊液蛋白 血管造影 造影检查
-
治疗方法:药物治疗 支持性治疗
-
常用药物:暂无相关信息
-
一般费用:根据不同医院,收费标准不一致,市三甲医院约(5000——10000元)
-
传染性:性传播和血源性传播
-
治愈周期:2-4个月
-
治愈率:80%
-
患病比例:0.008%
-
好发人群:无特殊人群
-
相关症状:
-
相关疾病:
梅毒可分为先天性梅毒和获得性梅毒,分别叙述它们的临床表现。
1.先天性梅毒
(1)全身表现:
①早期先天性梅毒:发生于出生后3周~2年,主要引起营养障碍,消瘦,皮肤萎缩(貌似老人),皮疹,皮肤水疱,扁平湿疣,口角与肛周放射性皲裂或瘢痕,梅毒性皮炎,骨膜炎,软骨炎,淋巴结肿大,肝脾肿大等。
②晚期先天性梅毒:发生于2岁以上者,出现结节性梅毒疹,树胶肿,鼻中隔穿孔,马鞍状鼻,马刀胫,关节腔积水,楔状齿,神经性耳聋等。
(2)眼部表现:先天性梅毒可引起多种类型的葡萄膜炎,如角膜葡萄膜炎,急性虹膜睫状体炎,脉络膜视网膜炎等。
①角膜葡萄膜炎:此种炎症可发生于出生后至25岁的先天性梅毒患者,是由对梅毒螺旋体产生的免疫应答所致,患者表现为明显的眼部疼痛,畏光,弥漫性角膜混浊,视力严重下降,常伴有角膜新生血管,由于角膜混浊,前葡萄膜炎的体征有时难以观察到。
②急性虹膜睫状体炎:可发生于出生后6个月内。
③脉络膜视网膜炎:多发生于出生6个月后,出现典型的“椒盐”样眼底,病变可累及周边或后极部视网膜,呈现多灶性陈旧性的脉络膜视网膜炎,伴有视网膜色素上皮增殖和萎缩,或累及单一象限,病变一般为非进展性,患者视力可不受影响。
④视网膜色素变性样改变:少数患者可出现双眼继发性视网膜色素变性,伴有视网膜,脉络膜和血管变细和视盘苍白,与视网膜色素变性的表现相似。
⑤基质性角膜炎:常发生于8~15岁,表现为角膜基质浸润,视力可严重下降。
2.获得性梅毒 获得性梅毒可分为4期,即一期梅毒,二期梅毒,三期(潜伏期)梅毒,四期梅毒,每期都有不同的临床表现。
(1)全身表现:
①一期梅毒:其特征是在梅毒螺旋体侵入处出现硬下疳,此种病变多发生于生殖器,也可发生于口腔,皮肤,结膜和眼睑,通常发生于感染后2~6周,表现为无痛性丘疹,内含大量的螺旋体,丘疹可逐渐进展为溃疡,于发生后4周,即使不治疗此种病变也可自行消退。
②二期梅毒:其特征是梅毒螺旋体在血中播散,出现于疾病发生后4~10周,典型地表现为弥漫性皮疹和淋巴结病,皮疹呈斑丘疹,在手掌和足底部最为明显,其他表现有发热,不适,头痛,恶心,厌食,头发脱失,口腔溃疡和关节疼痛,此期可引起肝,肾,胃肠道,眼等多器官损害,在眼部主要引起葡萄膜炎,发生率约10%。
③三期(潜伏期)梅毒:此期患者无全身症状和体征,无传染性,但可引起葡萄膜炎,此期可持续终生,约1/3的患者进展为四期梅毒。
④四期梅毒:此期可出现多系统损害,它又可分为3种类型,即良性四期梅毒,心血管梅毒和神经梅毒,良性四期梅毒的特点是出现皮肤黏膜的梅毒瘤,也可出现虹膜和脉络膜的梅毒瘤;心血管梅毒表现为主动脉炎,主动脉瘤,主动脉瓣功能不全,冠状动脉口狭窄等病变;神经梅毒有两种类型,一种为脑膜血管梅毒,表现为无菌性脑膜炎,出现头痛,颈项强直,脊髓受累,强直性截瘫,膀胱失禁,运动性共济失调,腱反射降低,感觉异常,严重的下肢刺痛;另一种类型为脑实质型梅毒,主要表现为脑膜脑炎,出现进展性皮质功能降低,记忆力减退,精神错乱,妄想等。
(2)眼部表现:梅毒性葡萄膜炎可表现为前葡萄膜炎,中间葡萄膜炎,后葡萄膜炎(局灶性脉络膜视网膜炎,黄斑鳞状脉络膜视网膜炎,脉络膜炎,视网膜炎,神经视网膜炎,后部鳞状脉络膜视网膜炎,视网膜血管炎),全葡萄膜炎,结膜炎,泪腺炎,基质性角膜炎等多种炎症性疾病。
①前葡萄膜炎:前葡萄膜炎是梅毒的一个常见眼部表现,据报道在梅毒性葡萄膜炎中,前葡萄膜炎占78%,它易发生于二期梅毒患者,也可发生于潜伏期梅毒患者,也即是患者可无任何全身表现,单独表现为前葡萄膜炎,炎症可累及双侧(44%~71%),也可累及单侧;多表现为肉芽肿性炎症,据Barile和Foster的报道,在17例梅毒性前葡萄膜炎患者中,肉芽肿性炎症者占65%,少数患者则表现为非肉芽肿性炎症;炎症可呈急性或慢性经过。
严重的急性虹膜睫状体炎可引起眼红,眼痛,畏光,流泪,前房大量炎症细胞和显著的房水闪辉,肉芽肿性炎症则出现羊脂状KP,虹膜结节及梅毒瘤等改变,少数患者可出现虹膜玫瑰疹,它是由虹膜表浅血管充血所致,通常发生于感染后6周,可不伴有其他眼部炎症的体征,也可作为最初的眼部病变,其他表现有虹膜血管化丘疹,间质性角膜炎,晶状体脱位,虹膜后粘连,虹膜萎缩等,一些患者可伴有玻璃体炎。
②后葡萄膜炎:可出现多种类型的后葡萄膜炎:
A.多灶性脉络膜(视网膜)炎,在梅毒性葡萄膜炎中,后葡萄膜炎也相当常见,据报道,在眼受累者中后葡萄膜炎占36%~65%,最常见的表现为脉络膜视网膜炎,典型地表现为灰黄色病变,可发生于眼底任何部位,但多见于后极部和接近赤道部,病变直径为1/2~1个视盘直径大小,从数个至数十个不等,可伴有浆液性视网膜脱离,视盘水肿和视网膜血管炎;
B.多灶性脉络膜视网膜炎,一些患者可出现局灶性脉络膜炎,发生于黄斑区者类似中心性脉络膜视网膜炎,患者有视物模糊,中心暗点等症状,检查可发现有神经感觉层视网膜脱离,脱离区可见深的脉络膜视网膜病变,可伴有小的视网膜出血和渗出病灶,极少数患者出现黄斑假性积脓(macular pseudohypopyon),即在浆液性视网膜脱离下方出现黄白色积液平面;
C.视网膜炎,一些患者可出现局灶性视网膜炎,不伴有脉络膜受累,出现局灶性视网膜水肿,多发生于后极部,常伴有视盘炎和视盘周围水肿,玻璃体炎和视网膜血管炎,有些患者可发生坏死性视网膜炎,病变多出现于中周部和周边视网膜,呈白色斑块状,可发生融合,伴有视网膜血管炎和血管闭塞,与带状疱疹病毒,单纯疱疹病毒,巨细胞病毒等所致的视网膜坏死相似,但在使用青霉素等抗生素后病变很快消退;
D.视网膜血管炎,一些患者可出现视网膜血管炎,可表现为视网膜动脉炎,视网膜静脉炎或血管周围炎,动脉周围出现黄白色渗出,视网膜血管鞘或出血;E.后极部鳞状脉络膜视网膜炎,患者在黄斑区或视盘附近出现1个或数个鳞状病变,位于视网膜色素上皮水平。
③中间葡萄膜炎:一些患者可出现显著的玻璃体炎症反应,并伴有黄斑囊样水肿,周边部视网膜血管炎,视盘肿胀和视盘水肿,这些均是中间葡萄膜炎的典型表现,但患者通常无睫状体平坦部和玻璃体基底部的雪堤样改变。
④全葡萄膜炎:在梅毒性葡萄膜炎中, 1/4~1/2的患者眼前,后段受累,典型地表现为全葡萄膜炎。
⑤其他眼部病变:梅毒除引起葡萄膜炎外,尚可引起眼睑下疳,结节性结膜炎等眼部病变。
(一)发病原因
梅毒螺旋体形似螺旋状,长6~20µm,宽约0.25~0.3µm,在合适的条件下呈横断分裂繁殖,约30h分裂1次,干燥,阳光,肥皂水和一般消毒剂很容易将其杀死,它只感染人类,人是梅毒惟一的传染源。
(二)发病机制
梅毒螺旋体自破损的皮肤,黏膜侵入人体,数小时内到达附近淋巴结,2~3天后进入血液循环,病原体可扩散至全身,2~3周后即在病原体侵入处引起硬下疳,此种病变可以自行痊愈,但梅毒螺旋体继续在体内繁殖,至8~10周左右大量病原体进入血液循环,从而引起二期梅毒,可出现皮肤,黏膜,骨骼,眼等器官组织的病变;在机体抵抗力强时,病变消退,即进入潜伏状态;当机体抵抗力降低时,潜伏于病灶的病原体再次进入血液循环,引起二期复发梅毒,此多发生于感染后1~2年内;病原体再次被消灭和抑制后即进入潜伏期,可持续终生,少数患者可复发进入四期梅毒(晚期梅毒),引起皮肤,黏膜,骨骼,心血管和神经系统等多种病变。
诊断
目前尚无标准的梅毒螺旋体培养方法,因此诊断主要基于临床表现,病史,血清学检查,体液中梅毒螺旋体的直接观察,PCR检测及临床辅助检查。
鉴别诊断
梅毒性葡萄膜炎可表现为肉芽肿性炎症,也可表现为非肉芽肿性炎症;可发生于眼前段,也可发生于眼后段,根据解剖位置分类,可表现为前,后,中间和全葡萄膜炎,在临床表现上也少有特征性改变,所以应与各种原因所致的葡萄膜炎和多种特定类型的葡萄膜炎相鉴别,表2列出了应与此病鉴别的几种主要葡萄膜炎。
与HLA-B27抗原相关的前葡萄膜炎鉴别点是后者可以反复发作,HLA-B27抗原阳性,骶髂关节和脊椎拍片显示强直性脊椎炎等,或出现牛皮癣,炎症性肠道疾病,患者预后较好。
梅毒性葡萄膜炎西医治疗
青霉素是治疗梅毒及梅毒性葡萄膜炎的主要药物。用药宜早、剂量宜足。对于一期、二期及早期潜伏梅毒(感染1年之内的潜伏期梅毒)可给予普鲁卡因青霉素G 80万U,肌内注射,1次/d,连续10~15天;或给予苄星青霉素G 240万U肌内注射,每周1次,连续3周;对于四期梅毒及晚期潜伏梅毒(感染超过1年的潜伏期梅毒),可给予普鲁卡因青霉素G 80万U肌内注射,1次/d,连用3周,或给予苄星青霉素G 240万U肌内注射,每周1次,连续3周;对于梅毒性葡萄膜炎和神经梅毒,则给予青霉素G 1800万~2400万U/d静脉滴注,连用10~14天。为了加强疗效,可联合苄星青霉素G 240万U肌内注射,每周1次,连用3周。
青霉素过敏者可给予四环素或红霉素0.5g口服,4次/d,或给予多西环素100mg口服,2次/d。对于有前葡萄膜炎的患者,应给予糖皮质激素滴眼剂点眼,点眼频度则宜根据炎症的严重程度而定。还应给予睫状肌麻痹药和非甾体消炎药滴眼剂点眼治疗。
预后
早期诊断、及时正确治疗可使患者获得彻底治愈,但四期梅毒出现骨关节、心血管和神经系统受累者,预后较差;葡萄膜炎在有效治疗后,多数患者视力预后较好。
梅毒性葡萄膜炎中医治疗
当前疾病暂无相关疗法。 以上提供资料及其内容仅供参考,详细需要咨询医生。
饮食保健
食疗资料为网友共享,没有经过医生审核,仅供参考。
1、银花菊花茶:银花50克,菊花50克,绿茶20克。上药混合共为粗末,用纱布分装成袋,每袋15克。每次1包,代茶饮用。可清凉解热、疏风明目。用于头眼胀痛、目睛红赤者。
2、蔓荆子粥:蔓荆子15克,粳米50克。将蔓荆子捣碎,加水500毫升,浸泡后煎取汁,入粳米煮粥,空腹食用。每日1剂。可辛凉解散,用于目赤头痛者。
3、青葙子茶:青葙子15克,绿茶5克。将青葙子和绿茶置于纱布袋中,沸水泡10分钟饮用。每日1剂。可祛风热、清肝火、适用于目赤肿痛者。
4、石膏粥:生石膏50克,粳米100克。先将石膏水煎半小时,去渣后放入粳米熬粥。每日1剂。可辛凉清热、除烦止渴,适用于眼红痛、口干重的患者。
5、绿豆藕羹:藕1节,绿豆30克。将藕洗净切成小块,与绿豆同煮至熟烂后食用。每日1剂。可清热凉血、去赤止痛,适用于眼热赤痛者。
6、二仁粥:生薏仁30克,杏仁6克(捣碎),粳米100克。三物共用水煮,至米开粥稠即可食用。每日1剂。可清热利湿,宣畅气机,适用于葡萄膜炎反复发作者。
7、香菇烧冬瓜:冬瓜300克,香菇20克,调料适量。冬瓜去皮瓤、洗净、切片。香菇浸泡透,洗净。二味用油炒后,烧熟。每日1剂。可清湿热、益胃气,适用于脾胃湿热重的葡萄膜炎患者。
(1)对可疑病人均应进行预防检查,做梅毒血清试验,以便早期发现新病人并及时治疗。
(2)发现梅毒病人必须强迫进行隔离治疗,病人的衣物及用品,如:毛巾、衣服、剃刀、餐具、被褥等要在医务人员指导下进行严格消毒,以杜绝传染源。
1.血清学检查
用于诊断的血清学检查分为两大类,一类为非特异性试验(也称非密螺旋体试验),另一类为特异性试验(密螺旋体试验)。
(1)非特异性试验:非特异性试验是用于测定血清中抗宿主某些自身抗原的抗体的试验,这些宿主自身抗原与感染的梅毒螺旋体结合在一起,刺激机体产生针对这些自身抗原的抗体,测定这些抗体可间接地判断螺旋体的感染,与螺旋体感染有关的主要抗原为心脂,它是由肝脏产生的一种磷脂。
最常用的非特异性试验有两种:一种为性病研究实验室试验(venereal disease research laboratory,VDRL),另一种为快速血浆反应素试验(rapid
plasma reagin,RPR),两种试验均是定量测定血清中的抗心脂抗体,其结果判定为“反应”,“弱反应”,“临界”和“无反应”4类。
(2)特异性试验:特异性试验是定量测定抗密螺旋体抗原的方法,最常用的试验方法有两种:一种为荧光素密螺旋体抗原吸附试验(fluorescent treponemal antigen absorption,FTA-ABS),另一种为微血凝集素测定试验(microhemagglutination assay for treponema pallidum,MHA-TP),FTA-ABS的方法是:将加热的待检血清与吸着剂混合,以除去非特异性抗体,然后将血清与含有梅毒螺旋体抗原的玻片一起孵育,并加入荧光素标记的抗人球蛋白,在荧光显微镜下判定结果为“反应”或“无反应”;MHA-TP的方法为:将溶解的梅毒螺旋体包被致敏的绵羊红细胞,加入待检血清后,如血清中有抗体存在,则发生凝集反应,试验结果被判定为“反应”和“无反应”两种,两种特异性试验都有较高的特异性和敏感性,在结缔组织病偶尔可出现假阳性结果。
(3)血清学试验临床意义及判断:
①VDRL或RPR呈现“反应”结果,往往提示疾病有活动性,多见于二期梅毒;随着有效治疗,疾病痊愈或进入潜伏期,梅毒实验结果转为“无反应”;有些患者不经治疗,随着时间延长,也可转为“无反应”。
②FTA-ABS或MHA-TP试验呈现“反应”结果,见于一期梅毒患者,患者感染后,此种阳性结果往往维持终生。
③一些疾病可出现RPR和VDRL假阳性结果,非典型肺炎,疟疾,接种疫苗可引起短期(不超过6个月)的假阳性结果,系统性红斑狼疮,麻风和老年人可出现持久的假阴性结果。
④一些疾病可引起FTA-ABS假阳性结果,如系统性红斑狼疮,类风湿性关节炎,胆汁性肝硬化等都可引起持久的甚至是终生的假阳性结果,所以在对患者进行此项检查时应注意患者的全身疾病或病史。
(4)脑脊液的梅毒血清学试验:对脑脊液进行梅毒血清学试验有助于确定神经梅毒,并且对指导治疗有一定的价值,随着有效的治疗,脑脊液蛋白水平逐渐降低,细胞计数于6~12周恢复正常,如这些参数无变化,往往提示应重新给予治疗。
2.梅毒螺旋体的直接观察
将含有病原体的体液与荧光素标记的抗体一起孵育,在荧光显微镜下进行观察,已有人对梅毒性葡萄膜炎患者的房水进行此项观察,于活动性炎症时可观察到此种病原体,在有效治疗后则不能观察到,但此种检查受两种因素限制,一是仅在一期梅毒有下疳或在二期梅毒有脓疮时才能获取阳性的标本,另一限制是此种检查可出现假阳性结果,抗体可与非致病的共生密螺旋体发生反应,易被误认为是梅毒螺旋体。
3.PCR检测
PCR检测已用于梅毒的诊断,但此种检查可出现假阳性结果,在操作过程中应避免污染。
包括荧光素眼底血管造影检查和吲哚青绿血管造影检查,荧光素眼底血管造影检查虽然对梅毒性后葡萄膜炎无特异性,但可发现视网膜内病变,有助于判定病变的范围,视网膜血管炎,视网膜血管周围炎,新生血管膜,黄斑囊样水肿等;吲哚青绿血管造影检查可评价脉络膜病变,Baglivo等曾对急性梅毒性黄斑鳞状脉络膜视网膜炎患者进行了荧光素眼底血管造影和吲哚青绿血管造影检查,前者显示活动性病变早期弱荧光,后期荧光素染色;后者显示活动性脉络膜视网膜炎早期弥漫性弱荧光,后期呈强荧光,虽然这些造影改变不是梅毒性后葡萄膜炎所特有的,但这些改变结合临床和血清学检查,将有助于诊断和鉴别诊断。
梅毒性葡萄膜炎与其他多种类型葡萄膜炎一样,可引起多种并发症,如并发性白内障,继发性青光眼,黄斑囊样水肿,视网膜前膜,视网膜脱离(多为渗出性,也可为孔源性),增殖性玻璃体视网膜病变,脉络膜新生血管膜等。