弥漫性特发性骨肥厚(DISH)主要累及脊柱尤其是颈椎,特征是大量而表浅的不规则椎体前和侧缘骨质增生相互间融合形成椎体前广泛肥厚骨块,又称为强直性骨肥厚或Forestier病。本病常见于中老年男性,男女比约为2:1,男女发病率均随着年龄的增长和体重的增加而增高,45岁以前极少罹患本病。
本病起病隐袭,缓慢,症状较轻,疾病早期一般无特殊不适,劳累,受凉或长途乘车后活动受限,甚至颈,腰背和外周关节的僵硬以及四肢疼痛,当出现跟骨,鹰嘴骨赘或距骨骨刺时,可有足跟痛,肘痛或足痛;有时腱,韧带与骨的附着部发生腱端炎引起疼痛,本病的一个显著的特点是临床症状较X线表现为轻。
(一)发病原因
本病的病因未明,虽已有家族发病的报道,但少见,本病的基本病变在肌腱和韧带的附着点处,韧带钙化之前的早期病变为结缔组织的增生,病变处基质和细胞数相对增多,有纤维软骨岛的化生,软骨细胞和蛋白多糖增多而胶原相对减少,随后在软骨处发生不规则的钙盐沉积和临近的骨皮质血管增生和浸润,骨化逐渐向纵深发展,最终韧带深层组织也发生骨化并与椎体融合,此点解释了X线脊柱侧位片上椎前透亮间隙消失的现象,椎间盘可发生退行性病变,纤维环外膨,压迫前纵韧带,使骨化带中断,另外,椎间盘外突可引起椎体前缘骨质增生和骨赘形成,进一步推移前纵韧带使之呈波浪状(图1,2)。
虽然影像学资料提示本病可能为机械因素作用在某些附着点导致本病的发生,但越来越多的资料显示本病为一系统性疾病,全身性的生长代谢异常为本病的易患因素。
除早期Forestier报道的本病与肥胖相关外,近来本病与糖耐量异常和成人发病的糖尿病的相关性得到证实,17%~60%的本病患者有糖耐量异常,明显高于对照群体;另外,成人发病的糖尿病患者本病的患病率高达13%~50%,成人发病的糖尿病患者血胰岛素水平高于正常人群,因此,推测本病与高胰岛素血症相关,大量的临床研究肯定了这种相关性,而此种相关性也解释了本病并不与幼年发病的糖尿病有相关关系,因为幼年发病的糖尿病血胰岛素水平一般低于正常对照人群,胰岛素具有类生长因子样活性,在本病的发病中可能介入新骨的形成,一些研究也表明,高胰岛素血症患者其骨密度明显高于低胰岛素血症患者,这种相关性也部分解释了为何北美印第安人比马部族和痛风患者本病有较高的患病率,北美印第安比马部族人和痛风患者均有较高的肥胖,高血压和成人发病的糖尿病的患病率,而上述疾病均与高胰岛素血症相关。
(二)发病机制
本病发病机制尚未明了,可能与糖尿病垂体激素分泌增加,肢端肥大症,甲状旁腺功能低下,维生素A过多症,高血压,氟中毒有关,但均未得到证实及公认。
DISH前纵韧带广泛骨化的形成机制目前仍有争论,较为一致的意见是认为DISH影响韧带和椎体的退行性改变故而被纳入脊柱退行性疾病的范围。
与HLA-B27之间的关系尚未明确,在Ⅱ型糖尿病患者中较多见,推测骨赘增生与韧带钙化病变可能与生长激素刺激有关,此外,在肢端肥大症,氟中毒,维生素A过多症,强直性脊柱炎,银屑病,莱特综合征,甲状旁腺功能减退等疾病中,均可见骨肥厚的表现,但并无证据表明它们与DISH有必然联系。
维生素A也可能与本病的发病有关,在动物实验中观察到慢性维生素A中毒可引起类似本病的病理改变,一些研究也发现在刺激状态下本病患者血维生素A及其代谢产物高于正常对照;此外,维生素A样物质导致痤疮和皮肤病变并引起关节痛和附着点处新骨形成也支持这种相关性,人们在正常的饮食中一般不会获得中毒量的维生素A,因此,目前尚不清楚维生素A与本病是直接相关或是通过胰岛素间接与本病相关。
总之,本病的发生与全身性的生长代谢异常有关,尤其是与胰岛素的相关性得到广泛的认可,一般推测认为胰岛素具有使附着点区域骨形成的潜在作用,在其他因素如机械因素的共同作用下,附着点区域尤其是脊柱,足跟和肘部的附着点区域发生特征性的病变。
钙化最初见于椎体前的邻近组织,前纵韧带内可见灶性钙化或骨化,偶见韧带内化生软骨内骨化形成新骨,早期骨化邻近的椎间盘正常;随着病情进展,椎间盘纤维环纤维退变,外周撕裂,伴有纤维组织的前侧方膨胀,骨化发生在纤维环和前纵韧带的混合纤维内,可见血管过度增生和轻度慢性炎性细胞围绕邻近退变的纤维环和前纵韧带,骨膜新骨形成;最终局部骨化累及前纵韧带,椎体周围结缔组织和纤维环,前纵韧带在椎体的附着处有不规则的骨赘形成。
诊断标准
由于DISH临床症状和体征较轻又缺乏特异性,所以临床诊断主要靠X线表现及临床表现,在排除了其他相关疾病的基础上综合判断。
1.X线的诊断标准 诊断DISH中脊柱的病变需要以下3条标准:
(1)至少连续4个椎体的前外侧面出现钙化和骨化,伴或不伴明显的赘生物。
(2)椎间隙存在,缺少典型的退行性椎间盘疾病广泛的改变。
(3)无骨突关节的骨强直或侵蚀,硬化,或骶髂关节的骨融合。
2.本病主要依靠影像学诊断,最常用的检查是对疑有病变的脊椎行后前位和侧位X线平片检查,对疑有椎管狭窄者可行CT检查;MRI可发现韧带骨化前的韧带肥厚。
未发现本病与人类白细胞抗原有相关性,常规血生化检查和血沉正常,所有与高胰岛素血症相关的疾病和辅助检查可出现异常,如高血压,肥胖,成人发病的糖尿病,血脂异常,痛风等。
鉴别诊断
1.本病应与退行性椎间盘病和强直性脊柱炎相鉴别,前者往往有椎间盘受累,脊柱变短,有椎体边缘硬化或真空现象;后者有椎小关节模糊,强直和骶髂关节侵蚀,硬化或融合。
2.诊断中X线的诊断标准的 3个条件的第1个是与变形性脊椎关节强直鉴别,后者是脊柱纤维环的变性改变,仅在2~3个椎体间可能有骨化;第2个条件用于鉴别退行性椎间盘病;第3个条件用以排除强直性脊柱炎。
弥漫性特发性骨肥厚西医治疗
无症状而仅有X线表现的DISH患者,无需药物治疗,患者须加强脊柱关节的保护和适当的活动。有明显症状的可予对症治疗,如进行理疗或给予非甾体抗炎药物。有神经压迫症状或关节活动严重受限者,可考虑切除增生的骨赘或骨化的韧带等。
1.避免肥胖对本病的预防和治疗有积极的作用。应避免使用引起血糖升高和增加心脑血管事件的药物,如噻嗪类、β受体阻滞药、外源性胰岛素等药物。避免大量饮酒。
2.本病主要为对症治疗和治疗并发症。缓解疼痛和僵硬可使用非类固醇药物及其他镇痛剂,原则和用法同骨关节炎的治疗。此外,对局部韧带骨化明显者使用低剂量化疗有一定的疗效;对外周附着点区域疼痛明显且非类固醇药物疗效不明显者可局部注射皮质激素。形成的新骨阻塞和压迫其他组织并造成严重的并发症者,如压迫脊髓引起脊髓病变者可以考虑手术治疗。
预后
临床症状较X线表现为轻。预后良好。严重者可出现椎管狭窄,出现相应的压迫症状,重者导致瘫痪。
弥漫性特发性骨肥厚中医治疗
当前疾病暂无相关疗法。
(以上提供资料及其内容仅供参考,详细需要咨询医生。)
宜吃鱼、虾、禽、豆腐及少油的豆制品等为主的低脂肪优质蛋白质饮食。补充多种维生素,多吃新鲜蔬菜和水果。
1.消除和减少或避免发病因素,改善生活环境空间,养成良好的生活习惯,防止感染,注意饮食卫生,合理膳食调配。
2.注意锻炼身体,增加机体抗病能力,不要过度疲劳,过度消耗,戒烟戒酒。
3.早发现早诊断早治疗,树立战胜疾病的信心,坚持治疗。
4.避免肥胖对本病的预防和治疗有积极的作用,应避免使用引起血糖升高和增加心脑血管事件的药物,如噻嗪类,β受体阻滞药,外源性胰岛素等药物,避免大量饮酒。
部分患者血糖水平改变,提示患者有糖尿病,其余实验室检查无特异性;偶见类风湿因子阳性,也与本病无直接关系。
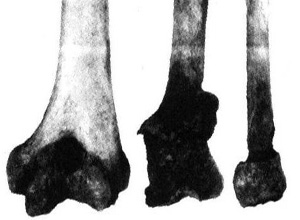
1.胸椎X线表现 胸椎为DISH典型受累区,异常钙化和骨化最常见于胸7~11,上胸椎少见,但也见于胸11~12连续钙化,骨化者,多见椎体前侧方连续的钙化和骨化,钙化和骨化呈薄片状,连续越过椎间隙,范围较广泛;当广泛时在脊柱前侧方形成致密的盾牌状改变;晚期骨化多凹凸不平,特别是在椎间盘水平。
部分椎体上下缘骨赘形成,但椎间盘维持相对高度,骨赘多为刷爪形,并常与椎体前方骨沉积融合,往往在椎间盘保持完整的水平,骨赘形成最严重;韧带沉积骨与椎体前缘之间出现线状或半环状透亮带,虽然透亮带不出现在每一个椎体,但却为DISH特征性的X线改变,此带经常突然终止于椎体的上缘和下缘,晚期这一透亮带可随骨化的进展而消失(图3)。
脊椎双侧骨化不对称,虽常见双侧受累,但胸椎右侧好发,左侧骨沉积与骨赘少见。
2.颈椎最常见于颈5和颈6椎体前,颈1和颈2少见,皮质肥厚最初沿椎体前表面发生,前缘特别是前下缘出现骨赘,向下延伸并越过椎间盘,随着病情进展,可见连续数个椎体受累,但较胸椎少见,骨化表现为平滑,盔甲状凹凸不平及不规则状,最厚可达11~12mm,椎间盘水平,椎体骨内常有椎间盘膨出形成的低密度缺损,但沉积骨与椎体之间的透亮带少见。
3.腰椎椎体前骨肥厚为最初表现,病情进展,椎体边缘出现云雾状密度增高影和尖角状骨赘,特别是在椎体前上方,骨赘延伸越过椎间盘,椎间盘前方骨内可见低密度影,偶可见新骨与椎体间透亮带,但连续数个椎体的骨沉积罕见,而以椎体上下缘角状骨赘多见。
4.骨盆髂嵴,坐骨结节,股骨转子等韧带附着部出现胡须样骨沉积,骶髂关节下关节周围可见骨赘,髋臼旁,耻骨上缘骨桥形成。
5.足跟骨下后表面骨刺,跟腱和跖腱膜增生,距骨背侧,跗骨,舟骨的背内侧,股骨底后侧和第五跖骨基底发生特异性的骨增生,后者可表现为跖腱膜钙化或大的“距骨沟”。
6.其他部位胫,腓骨骨肥厚常累及骨间膜的附着部位,髌骨上下缘骨质增生,特别好发于股四头肌腱的附着部位,肘部以鹰嘴骨刺最常见。
可并发局部椎管狭窄,颈椎处形成的新骨较厚时可压迫和推移食管产生吞咽困难症状;后纵韧带骨化和脊椎旁关节肥厚可压迫脊髓引起脊髓病变,重者导致瘫痪。