地方性斑疹伤寒(endemic typhus) 又称蚤传或鼠型斑疹伤寒,是由莫氏立克次体引起,通过鼠蚤传播的急性传染病。病人是唯一的传染源。临床表现与流行性斑疹伤寒相似,但症状轻、病程短、预后好、病死率低。病程2--3周。
潜伏期5~21日,平均10~14日。
(一)典型斑疹伤寒
常急性发病,少数患者有头痛、头晕、畏寒、乏力等前驱症状。
1.侵袭期 多急起发热、伴寒战、继之高热。体温于1~2日内达39℃~40℃,呈稽留热型,少数呈不规则或弛张热型。常初发于胸腹部,于24h内迅速扩展至颈、背、肩、臂、下肢等处,颜面及掌跖部少见。伴严重毒血症症状,剧烈头痛、烦燥不安、失眠、头晕、耳鸣、听力减退。言语含糊不清,全身肌肉酸痛。此时患者面颊、颈、上胸部皮肤潮红,球结膜高度充血,似酒醉貌。肺底有湿性罗音。肝脾在发热3--4日后肿大、质软、压痛。
1)发热 起病多急骤,少数患者有1~2天的乏力、纳差及头痛等前驱期症状。体温逐渐上升,第1周末达高峰,多在39℃左右,稽留热或弛张热。热程多为9~14天,体温多逐渐恢复正常。伴发冷、头痛、全身痛及结膜充血。
2)中枢神经系统症状 患者神经系统症状较流行性斑疹伤寒轻,表现为头痛、头晕、失眠,较少发生烦躁、谵妄、昏睡及意识障碍,约50%可伴有脾轻度肿大,肝肿大较少见。
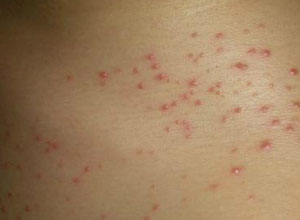
2.发疹期 3.50%~80%的患者在发病第5天开始出现皮疹,初为红色斑疹,直径约1~4mm,继成暗红色斑丘疹、压之退色、极少为出血性。常初发于胸腹部,于24h内迅速扩展至颈、背、肩、臂、下肢等处,颜面及掌跖部少见。严重者手掌及足底均可见到,但面部无皮疹,下肢较少。皮疹大小形态不一,约1~5mm,边缘不整,多数孤立,偶见融合成片。初起常为充血性斑疹或丘疹、压之退色,继之转为暗红色或出血性斑丘疹,压之不退色、皮疹持续1周左右消退。退后留有棕褐色色素沉着。近年来国内报道出现皮疹者不足10%。皮疹出现时间及特点与流行性斑疹伤寒相似,但皮疹数量少,多为充血性、出血性皮疹极少见。
随着皮疹出现,中毒症状加重,体温继续升高,可达40~41℃。与此同时,神经精神症状加剧,神志迟钝、谵妄、狂燥、上肢震颤及无意识动作,甚至昏迷或精神错乱。亦可有脑膜刺激征,但脑脊液检查除压力增高外,多正常。循环系统脉搏常随体温升高而加速,血压偏低,严重者可休克。部分中毒重者可发生中毒性心肌炎,表现为心音低钝、心律不齐、奔马律。亦有少数患者发生支气管炎或支气管肺炎。消化系统有食欲减退、恶心、呕吐、腹胀、便秘或腹泻。多数患者脾肿大,肝肿大较少。
3.恢复期 病程第13~14病日开始退热,一般3~4日退挣,少数病例体温可骤降至正常。随之症状好转,食欲增加,体力多在1~2日内恢复正常。严重者精神症状、耳鸣、耳聋、手震颤则需较长时间方能恢复。整个病程2~3周。
(二)轻型斑疹伤寒
少数散发的流行性斑疹伤寒多呈轻型。其特点为①全身中毒症状轻,但全身酸痛,头痛仍较明显。②热程短,约持续7~14日,平均8~9日,体温一般39℃左右,可呈驰张热。③皮疹少,胸腹部出现少量充血性皮疹。④神经系统症状较轻。兴奋、烦燥、谵妄、听力减退等均少见。⑤肝、脾肿大少见。
(三)复发型斑疹伤寒
流行性斑疹伤寒病后可获得较牢固的免疫力。但部分患者因免疫因素或治疗不当,病原体可潜伏体内,在第一次发病后数年或数十年后再发病。其特点是:①病程短,约7--10日。②发热不规则,病情轻。③皮疹稀少或无皮疹。④外斐氏试验常为阴性或低效价,但补体结合试验阳性且效价很高。
(四)其他
约1/3~1/2患者有轻度脾肿大。心肌很少受累,故循环系统症状和体征少见。并发症亦很少发生。但近日日本报道一起某地中学生地方性斑疹伤寒的暴发,30多人先后发病,临床表现为发热、发冷及咽痛。莫氏立克次体IgM及IgG阳性而确诊。大多预后良好,用米诺霉素治愈。少数病例病情严重,发生多脏器功能衰竭而死亡。美国报道儿童地方性斑疹伤寒的特点,有49%的患者有发热、头痛及皮疹,有食欲不振、恶心、呕吐及腹泻等消化系统症状者为77%。病程12天(5~29天)。实验室检查可出现多个器官、系统(如肝、肾、血液和中枢神经系统)的轻度异常,但严重并发症极少见。
本病诊断要点:
1.居住或工作环境有鼠,或有本病发生。
2.临床表现如发热、皮疹等特征与流行性斑疹伤寒相似,并且较轻。
3.血清学诊断有阳性结果。
根据以上几点不难作出诊断。
【病原学】
病原为莫氏立克次体(Rickettsia mooseri),呈多形性球杆状,大约0.3--1×0.3--0.4μm,最长达4μm。本立克次体主要有两种抗原:①可溶性抗原,为组特异性抗原,可用以与其他组的立克次体相鉴别;②颗粒性抗原,含有种特异性抗原。本立克次体其形态、染色和对热、消毒剂的抵抗力与普氏立克次体相似,但很少呈长链排列。两者各含3/4种特异性颗粒性抗原,和1/4组特异性可溶性抗原。病原体接种于小鼠腹腔后可引起立克次体血症、腹膜炎,并在各脏器内查见病原体。
虽然莫氏立克次体的形态、染色特点、生化反应、培养条件及抵抗力均与普氏立克次体相似。但在动物实验上可以区别。
①莫氏立克次体可引起大白鼠发热或致死,并在其脑内存活数月,故可用之保存菌种或传代。而普氏立克次体仅使大白鼠形成隐性感染。
②莫氏立克次体所致的豚鼠阴囊反应远较普氏立克次体所致者为明显,莫氏立克次体接种雄性豚鼠腹腔后,豚鼠除发热外,阴囊高度水肿,称之为豚鼠阴囊现象。莫氏立克次体在睾丸鞘膜的浆细胞中繁殖甚多,其鞘膜渗出液涂片可查见大量立克次体。普氏立克次体仅引起轻度阴囊反应。
③莫氏立克次体接种于小白鼠腹腔内可引起致死性腹膜炎及败血症。
由于莫氏立克次体与普氏立克次体有共同的可溶性抗原,可溶性抗原耐热,为两者所共有,故可产生交叉反应。都能与变形杆菌OX19发生凝集反应。但不耐热的颗粒性抗原则各具特异性,用凝集试验和补体结合试验可将其区别。
【发病机理】
与流行性斑疹伤寒者基本相似,但血管病变较轻,小血管中有血栓形成者少见。
主要与流行性斑疹伤寒鉴别,其病原体为普氏立克次体,传染源为患者,以体虱为媒介,多发于冬春季,呈流行性。症状与地方斑疹伤寒相似,但病情较重,皮疹多,出血性多见,神经系统症状明显,普氏立克次体凝集反应阳性。
除此之外,还需与伤寒、流感、恙虫病、钩端螺旋体病等区别。
1.伤寒(typhoid fever):是由伤寒杆菌引起的急性传染病,以持续菌血症,网状内皮系统受累,回肠远端微小脓肿及溃疡形成为基本病理特征。典型的临床表现包括持续高热、腹部不适、肝脾肿大、白细胞低下、部分病人有玫瑰疹和相对缓脉。但本病的临床表现主要系病原经血播散至全身器官,而并非肠道局部病变所引起。可依据流行病学资料,临床经过及免疫学检查结果做出临床诊断,但确诊伤寒则以检出致病菌为依据。
2.流行性感冒:简称流感,是流感病毒引起的急性呼吸道感染。流感可引起上呼吸道感染、肺炎及呼吸道外的各种病症。典型流感,急起高热,全身疼痛,显著乏力,呼吸道症状较轻。颜面潮红、眼结膜外眦充血、咽充血、软腭上有滤泡。本病系流感病毒引起,该病毒属正黏病毒科,直径80~120nm,球形或丝状。流感病毒可分为甲(A)、乙(B)、丙(C)三型,甲型病毒经常发生抗原变异,传染性大、传播迅速、易发生大范围流行。
3.恙虫病(tsutsugamushi disease):又名丛林斑疹伤寒(scrub typhus),是由恙虫病立克次体(rickettsia tsutsugamushi)引起的急性传染病。系一种自然疫源性疾病,啮齿类为主要传染源,恙螨幼虫为传播媒介。临床特征有高热、毒血症、皮疹、焦痂和淋巴结肿大等。
4.钩端螺旋体病(Leptospinosis):是由各种不同型别的致病性钩端螺旋体(简称钩体)引起的急性传染病。是接触带菌的野生动物和家畜,钩体通过暴露部位的皮肤进入人体而获得感染的人畜共患病。鼠类和猪为主要的传染源。因个体免疫水平的差别以及受染菌株的不同,临床表现轻重不一。典型者起病急骤,早期有高热、倦怠无力、全身酸痛、结膜充血、腓肌压痛、表浅淋巴结肿大;中期可伴有肺弥漫性出血,明显的肝、肾、中枢神经系统损害,晚期多数病人恢复,少数病人可出现后发热、眼葡萄膜炎以及脑动脉闭塞性炎症等。肺弥漫性出血、肝、肾功能衰竭常为致死原因。
地方性斑疹伤寒西医治疗
1.一般治疗
病人必须更衣灭虱。卧床休息、保持口腔、皮肤清洁、预防褥疮。危重患者要勤翻身防止并发症。注意补充维生素C及B,进食营养丰富、易消化的流质软食,多饮开水。液入量每日保证约2500~3000ml。
2.药物治疗
氯霉素、四环素族药物对本病皆有特效。氯霉素、四环素族(四环素、土霉素、金霉素)对本病有特效,服药后10余小时症状减轻。24~48小时后完全退热。氯霉素1.5~2g/d,分3~4次口服,退热后用量酌减,继续服3天,或延长至5~7天,以防近期内复发。多西环素0.2~0.3g顿服,必要时2~4天再服1剂。临床实践中氯霉素疗效虽好,因其副作用突出,已不作首选。而多西环素则应用较多,治疗简单,副作用少,效果满意。近来有用红霉素、氟喹酮类药物(如诺氟沙星、依诺沙星、环丙沙星)及米诺环素(Minocyciline)等治病本病也取得较好的效果。
3.对症治疗
高热以物理降温为主,慎防大汗。中毒症状严重者可注射肾上腺皮质激素,输液补充血容量。头痛剧烈兴奋不安者,可给予异丙嗪、安定、巴比妥、水化氯醛等。心功能不全者可静脉注射毒K0.25mg或西地兰0.4mg。毒血症症状严重者可给予肾上腺皮质激素,有低血容量倾向或休克时按感染性休克处理。对有心功不全者要注意减轻心脏负荷,可用强心药如毛花苷C或毒毛花苷K等。头痛可给止痛药。对有精神症状者可给予地塞米松等治疗。
与患者年龄、有无并发症、治疗早晚、治疗方法、过去曾否接受过预防注射及病原菌的型别和毒力等有关。在有效抗生素应用之前,病死率为20%。应用氯霉素以来,病死率约1%~5%。老年人、婴幼儿、孕妇预后较差。骨髓巨噬细胞吞噬功能差者、病情重,易迁延不愈。并发肠穿孔、肠出血、心肌炎、肺炎、贫血等,则病死率较高。氯霉素治疗的复发率一般在10%左右,氟喹诺酮类治疗几无复发。
本病大多预后良好,多在发病第2周恢复。但老年患者或未经治疗患者,感染后可陷于极度衰弱,恢复期延长。经有效抗菌药物治疗后痊愈。近年来发生暴发流行,仅极少数严重病例发生多器官功能衰竭死亡。
地方性斑疹伤寒中医治疗
中药治疗:
以清热解毒,凉营益阴,消瘀化斑为主要原则。本病治法:病在卫分,热高者宜辛凉解肌凉邪;恶寒者则宜寒疏表解毒。病入气分或宣上清热或清解阳明。若气营同病,斑欲出则透斑解毒。斑出宜化斑解毒。后期伤阴则滋液养阴。一般忌用升提、温燥和壅补。
1.邪在气营 证见头痛肢楚、壮热烦渴、无汗、面红如醉、心烦谵妄、斑疹显露、肝脾肿大、舌质红绛。
方药:清营汤加减:生石膏、水牛角、生地、金银花、玄参、麦冬、板蓝根、竹叶心、丹参、知母。神昏谵语加安宫牛黄丸或至宝丹以清心开窍,痉厥抽搐加羚羊角、钩藤以清热熄风,腓肠肌痛甚加芍药、甘草、元胡。
2. 热犯卫分 证见恶寒发热头痛如劈,全身肌肉疼痛,面红目赤,口渴心烦,纳差体倦,舌红苔薄白少津,脉浮数。
治法:辛凉解肌,透表解毒。
方药:银翘散加蝉衣葛根方:有银花、连翘、桔梗、竹叶、荆芥、牛蒡子、豆豉、薄荷、芦根、蝉衣,生葛根。寒身痛甚者加羌活、防风以疏散外寒;热高渴甚者加石膏、知母以清气护津;咽痛去葛根豆豉加马勃、元参以清热利咽;咳嗽加杏仁、前胡以宣降肺气。
3.毒燔气血 证见壮热,口渴,头痛剧烈,神昏燥忧,斑密色赤而晦,舌焦唇裂。
治法:清气凉血,解毒化斑,活血益阴。
方药:清斑青黛饮加味:青黛、黄连、犀角(磨汁另入)、石膏、知母、元参、栀子。生地、西洋参、丹皮、赤芍、大青叶、紫草、丹参、甘草、柴胡、生姜,大枣作引。神昏甚者加安宫牛黄丸;痉厥者去紫草、黄连、姜、枣,加羚角、钩藤、僵蚕或加紫雪丹。
4.热的营血 证见灼热夜甚,烦躁昏谵,斑色紫赤,垒迭成片,舌绛而干,脉细数。
治法:清营凉血,解毒消斑。
方药:加味犀角地黄汤:犀角 (水磨)、生地、赤芍、丹皮、元参、银花、大青叶、丹参、黄连、红花。小便赤短或带血加山栀、白茅根、侧柏叶炭;大便黑加炒茜草根、炒地榆;呕血加大小蓟、茅根、藕节;神昏者加安宫牛黄丸化服。
5.余热未净 证见热势下降,余热不清,咽干口燥,干咳,舌红苔少,脉细数。
治法:益阴生津,兼清营血。
方药:沙参、麦冬、玉竹、生扁豆、冬桑叶、生甘草、花粉、生地、丹皮、银花。
(下面资料仅供参考,详细需要咨询医生)
地方性斑疹伤寒患者宜食
1、饮食给以高热量、高蛋白流食或半流食,如各种营养丰富的粥类、汤类等。
2、补充足够的维生素和水分,成人每日液体量应在3000ml以上,有心肌损害者酌减,可多食新鲜的水果和蔬菜。
3、缺乏维生素A容易受到病毒和细菌的感染,因此宜吃含有维生素A较多食物有蛋黄、动物肝脏等动物食品,含胡萝卜素较多的有黄红色蔬菜,如南瓜、胡萝卜、西红柿等,此外维生素B6、维生素B12、维生素C、维生素E等也具有一定的增强免疫力的作用,如马铃薯、杏仁、麦芽、燕麦等。
地方性斑疹伤寒患者忌食
1.尽量少吃辛辣、刺激的食物。例如:洋葱、胡椒、辣椒、花椒、芥菜、茴香。
2.避免吃油炸、油腻的食物。如油条、奶油、黄油、巧克力等,这些食物有助湿增热的作用,会增加白带的分泌量,不利于病情的治疗。
3.戒烟戒酒、咖啡等兴奋性饮料。
地方性斑疹伤寒食疗方(下面资料仅供参考,详细需要咨询医生)
1、雪耳、莲子、百合、排骨汤
材料:雪耳75克、百合100克、排骨500克。
方法:清洗后加水把材料一起放入煲内煮沸。
时间:煲三小时。
2、桑百皮、百合、排骨汤
材料:桑百皮50克、百合75克、准山、排骨或瘦肉500克。
方法:清洗干凈加水把材料一并放进煲内煮沸。
时间:煲一个半小时。
3、枇杷叶茶
材料:枇杷叶、夏枯草、菊花、黄糖各适量。
方法:清洗后加水煮沸。时间:煲半小时。
此外,洋葱、大蒜也有杀菌作用。每次炒菜加五至八粒蒜头,连蒜头一起食,洋葱最好生食或半生食,两者皆有助增强肺功能。
1.主要是灭鼠,灭蚤,对患者及早隔离治疗。
2.本病多散发,故多不用预防注射疫苗,如有暴发流行,对高危人群应进行疫苗接种,可用普氏立克次体株灭活疫苗。
发病早期(7天以内),1/4~1/2的病例有轻度白细胞和血小板减少,随后,近1/3的病人出现白细胞总数升高,凝血酶原时间可延长,但DIC较少见,90%病人血清天门冬氨酸氨基转移酶轻度升高,ALT,AKP和LDH等也多有升高,其它异常尚有低蛋白血症(45%),低钠血症(60%)和低钙血症(79%),严重的病例可出现血肌酐和尿素氮升高。
患者血清也可与变形杆菌OX19株发生凝集反应,效价为1∶160~1∶640,较流行性斑疹伤寒为低;阳性反应出现于第5~17病日,平均为第11~15病日,外斐试验虽然敏感,但特异性差,不可用以与流行性斑疹伤寒相区别,较为敏感和特异的试验包括间接免疫荧光抗体检测,乳胶凝集试验,补体结合试验,固相免疫测定等,所用抗原为特异性莫氏立克次体抗原,间接荧光抗体效价在发病后1周内升高者达50%,15天内升高者几乎达100%,有条件单位可用PCR方法检测血标本中的莫氏立克次体特异性核酸。
一般实验室不宜进行豚鼠阴囊反应试验,以免感染在动物间扩散和实验室工作人员受染。
1.血象 大多数患者白细胞计数为正常,明显增多或减少者罕见。
2.血清学检查
(1)外-斐反应中OX19呈阳性反应,效价较流行性斑疹伤寒为低,阳性反应出现于5~17病日,平均于11~15天。
(2)以莫氏立克次体为抗原与患者血清作凝集试验,补体结合试验以及间接免疫荧光试验可与流行性斑疹伤寒相鉴别。
(3)部分患者可有一过性血清谷丙转氨酶升高。
(4)DNA探针杂交与PCR基因扩增技术联合,检测患者血中立克次体DNA同样可用于本病的早期诊断。
3.动物接种 将患者血液注入雄性豚鼠的腹腔,动物一般于接种后5~7天开始发热,阴囊因睾丸鞘膜炎而肿胀,鞘膜渗出液涂片可见肿胀的细胞质内有大量的病原体,需要注意一般试验室不宜进行动物试验。
心电图可显示低电压,ST-T改变等,胸部X线检查常见肺部间质感染征象。
并发消化道症状,关节肌肉疼痛、淋巴结肿大、脾肿大、脑膜炎、肺炎、肝炎和心包炎等,少数病例病情严重,可并发多脏器功能衰竭。