
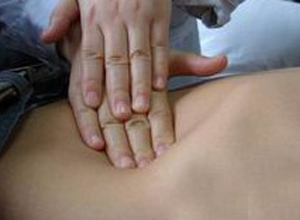
检查时先让患者仰卧,从中间向左侧叩诊,发现浊音时板指不动,让患者右侧卧再叩诊,如果呈鼓音表明浊音移动。这种因体位改变而出现浊音区移动的现象称“移动性浊音”。移动性浊音是腹腔内液体的产生和吸收失去动态平衡的结果,每种疾病腹水的形成机制是几个因素联合或单独作用所致。腹腔内有较多液体存留时(约1000ml以上),因重力液体积聚在腹腔低处,故此处叩诊呈浊音。
(1)血浆胶体渗透压降低:
血浆胶体渗透压主要依靠白蛋白来维持血浆白蛋白低于25g/L或同时伴有门静脉高压,液体容易从毛细血管漏入组织间隙及腹腔,若水分漏入腹腔则形成腹水。此种情况见于重度肝功能不全、中晚期肝硬化(蛋白合成减少)、营养缺乏(蛋白摄入不足)肾病综合征与蛋白丢失性肠病等情况。
(2)钠水潴留:
常见于心肾功能不全及中晚期肝硬化伴继发性醛固酮增多症。肝硬化与右心衰竭时,利钠因子活性降低使肾近曲小管对钠的重吸收增加。近年认为近曲小管的钠重吸收机制较醛固酮作用于远曲小管更为重要。
(3)内分泌障碍:
肝硬化或肝功能不全时,肝降解功能减退。一方面抗利尿激素与醛固酮等灭活功能降低致钠、水潴留。另一方面血液循环中一些扩血管性血管活性物质浓度增高,这些物质引起外周及内脏小动脉阻力减低,心排血量增加,内脏处于高动力循环状态。由于内脏血管扩张,内脏淤血,造成有效循环血容量相对不足及低血压,机体代偿性释放出血管紧张素及去甲肾上腺素,以维持血压。这样因反射性地兴奋交感神经系统释放出一些缩血管物质,使肾血流量减低肾小球滤过率下降,加之抗利尿激素释放,引起肾小管钠、水回吸收增加,导致钠水潴留并形成腹水。
检查:
医生立于病人右侧,先从脐部开始,顺势在脐平面向左侧叩诊,直达左侧髂腰肌边缘,如叩诊变为浊音,叩诊板指位置固定(不离开皮肤),嘱病人向右侧卧位,重新叩诊该处,听取音调有无变化。然后向右侧移动叩诊,直达浊音区,叩诊板指固定位置,嘱病人向左侧翻身作左侧卧位,再次叩诊,听取音调之变化。
移动性浊音易混淆的症状鉴别诊断:
一、需要鉴别导致移动性浊音的不同原因:
1.门静脉压力增高:正常时肝窦压力十分低(0-2mmHg),门静脉高压时,肝窦静水压升高(门脉压力 lommHg,是腹腔积液形成的基本条件),大量液体流到Disse间隙,造成肝脏淋巴液生成过多。肝硬化病人常为正常人的20倍,当胸导管不能引流过多的淋巴液时,就从肝包膜直接漏人腹腔形成腹腔积液。肝窦压升高还可引起肝内压力受体激活,通过肝肾反射,减少肾对钠的排泄,加重了水钠潴留。
2.内脏动脉扩张:肝硬化早期阶段,内脏血管扩张,通过增加心输出量和心率等,将有效血容量维持在正常范围。肝硬化进展期,内脏动脉扩张更明显,导致有效动脉循环血容量明显下降,动脉压下降,进而激活交感神经系统、肾素一血管紧张素一醛固酮系统、增加抗利尿激素(ADH)释放来维持动脉压,造成肾血管收缩和钠水潴留。门脉高压与内脏血管扩张相互作用,改变了肠道的毛细血管压力和通透性,有利于液体在腹腔积聚。
3.血浆胶体渗透压降低:肝硬化病人摄入减少,肝储备功能下降,合成白蛋白的能力下降,导致血浆白蛋白降低,进而血浆胶体渗透压降低,大量的液体进入组织间隙,形成腹腔积液。
4.其他因素:血浆中心钠素相对不足和机体对其敏感性降低、雌激素灭活减少、抗利尿激素分泌增加导致的排水功能障碍和前列腺素分泌减少,造成肾血管收缩,肾脏灌注量下降,肾血流量重新分布,均与腹腔积液的形成和持续存在有关。
二、移动性浊音的中医辨证论治:
1.气滞血瘀证:腹部水胀坚满,胁肋攻撑疼痛,或痛如针刺,急躁易怒,面色黯黑,肌肤不荣,舌质紫暗或有瘀斑、瘀点,脉涩。理气化瘀、利水消肿。
2.脾虚气滞证:腹水胀大,胁下胀满或疼痛,饮食减少,食后作胀,嗳气不适,便溏不爽,小便短少,舌淡苔白,脉弦。理气健脾、行气利水。
3.寒湿困脾证:腹大胀满,按之如囊裹水,甚则颜面微浮,下肢浮肿,脘腹痞胀,得热稍舒,精神困倦,怯寒懒动,小便短少,大便溏薄,舌苔白腻,脉缓。散寒除湿、利水消肿。
4.湿热蕴脾证:腹水坚满,脘腹痞胀,烦热口苦,渴不欲饮,小便短黄,大便秘结或溏滞不爽,舌红,苔黄腻或兼灰黑,脉滑数。清热化湿、利水消肿。
5.脾经热毒证:急起腹水胀满,骤然大量吐血、下血,烦热口渴,舌质红绛,苔黄腻或灰黑,脉数。清脾泄热解毒、利水消肿。
6.肝脾血瘀证:腹水胀满,脉络怒张,两胁刺痛,面色黯黑,颈胸有血痣、丝状红缕,手掌赤痕,唇色紫褐,但欲漱水不欲咽,大便色黑,舌质紫暗,脉细涩或芤。活血化瘀、化气利水。
7.脾肾阳虚证:腹胀有水,朝宽暮急,面色苍黄或觥白,脘痞纳呆,神倦乏力,畏冷肢凉,或下肢浮肿,小便短少不利,大便溏薄,舌淡胖,苔白滑,脉沉迟无力。温补脾肾、化气利水。
8.肝肾阴虚证:腹大有水,青筋暴露,面色晦滞,唇紫,口燥咽干,心烦失眠,牙龈出血,时有鼻衄,小便短少,舌质红绛,苔少无津,脉弦细数。滋养肝肾、化气利水。