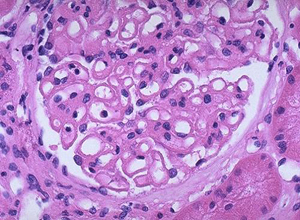
膜性肾小球肾炎(membranous glomerulonephritis)是临床上以大量蛋白尿或肾病综合征为主要表现,病理上以肾小球毛细血管基底膜均匀一致增厚,有弥漫性上皮下免疫复合物沉积为特点,不伴有明显细胞增生的独立性疾病。病理特点是肾小球基底膜上皮细胞下弥漫的免疫复合物沉积伴基底膜弥漫增厚。临床以肾病综合征(NS)或无症状性蛋白尿为主要表现。
-
挂什么科:内科 肾内科
-
需做检查:肾病类尿常规 尿白蛋白清除率 肾功能检查 肾脏切片
-
治疗方法:药物治疗 对症治疗 支持性治疗
-
常用药物:暂无相关信息
-
一般费用:根据不同医院,收费标准不一致,市三甲医院约(5000——10000元)
-
传染性:无传染性
-
治愈周期:需长期服药治疗
-
治愈率:40-50%
-
患病比例:0.3%--0.6%(50岁以上老年人发病率约0.3%--0.6%)
-
好发人群:无特定人群
-
相关症状:
-
相关疾病:
如在成人以大量蛋白尿为主要表现,尤其是肾病综合征者,应想到本病的可能,而本病的确诊主要靠肾活检病理学,在诊断后,尚应区别原发性抑或继发性。
①早期膜性肾病应与轻微病变或局灶性肾小球硬化鉴别:有时在光镜下不能区别,主要靠肾组织的电镜学检查。
②除外其他继发性原因所致的膜性肾病:如自身免疫性疾病系统性红斑狼疮等;可作ANA,抗ds-DNA抗体,Sm抗体,RNP及血清补体等,同时结合临床表现;乙肝相关性膜性肾病:除乙肝病史及血清免疫学标记外,主要靠肾组织中有HBsAg免疫复合物沉积或HBV-DNA方可确诊;在60岁以上的老年人表现为难治性肾病综合征,应作各种有关影象学检查,以除外恶性肿瘤相关性膜性肾病。
③有否合并症:如在临床上出现肺栓塞,急性腰腹痛,难以解释的血尿,蛋白尿增加,急性肾功能损害伴单或双侧肾体积增大等应高度怀疑肾静脉血栓形成,应作影像学检查,计算机断层扫描(CT),B超或多普勒超声血流图,肾静脉造影术等检查,目前临床上应用最广的是经皮股静脉穿刺选择性肾静脉造影术,若发现血管充盈缺损或静脉分支不显影即可确诊,若仅观察到某一局部造影剂引流延迟也应怀疑该部位有小血栓存在,慢性型尤其发生在左肾时,有时还能见到侧支循环。
病因学
本病为多病因所致,特发性膜性肾病约占成人肾病综合征的50%左右,本节主要介绍特发性膜性肾炎,在诊断上需除外,伴发于其他各种原因的膜性肾病:
恶性实体肿瘤(20%):在大于60岁的膜性肾病患者中,约22%的人存在恶性肿瘤,而癌性相关性肾炎中,最常见为膜性肾病占60%~70%,常见的肿瘤如:肺,乳腺,胃肠道,卵巢,肾细胞癌,淋巴瘤,白血病及类肉瘤等。
其他(10%):伴随的可有:糖尿病,结节病,甲状腺炎,重症肌无力,镰状红细胞贫血,特发性血小板减少性紫癜,多发性结节性多动脉炎,坏疽性脓皮病及大疱性天疱疮等。
药物(20%):青霉胺,金,巯甲丙脯酸等。
结缔组织病(10%):如干燥综合征,系统性红斑狼疮。
混合性结缔组织病等。
感染抗原及某些寄生虫:如疟疾,血吸虫等。
肝炎病毒:乙肝病毒所致乙肝相关性肾炎(HBV-ASGN),丙肝病毒性膜性肾病。
发病机理
本病为免疫复合物长期,缓慢沉积于上皮细胞下(又称慢性免疫复合物沉积病),一般不引起炎症细胞反应,而通过补体的终末成分C3b~C9是补体的攻膜系统,导致基底膜损伤,免疫荧光显示有颗粒状IgG,C3沉积于肾小球基底膜,Dixon等在动物实验中,以每日2mg低剂量异性蛋白注入家兔产生慢性血清病,循环免疫复合物沉积导致膜性肾病。
本病基底膜上皮侧免疫复合物主要原位形成,抗原可为事先“植入”,也可是脏层上皮细胞表面糖蛋白与相应的抗体在上皮细胞表面形成免疫复合物,而脱落于基底膜上。
细胞介导的免疫功能障碍亦是本病的免疫学特征之一,有资料提示:尤其在肾病综合征发作期,T淋巴细胞亚群的异常,如CD4,CD8细胞的百分数和绝对值异常,前者偏高,后者减少。
原发性膜性肾病与免疫遗传学标证明显相关;欧洲如英国,德国,西班牙及芬兰等国原发性膜性肾病病人HLA-DR3检出率显著增高,美国原发性膜性肾病病人显示B细胞抗原MT2,日本原发性膜性肾病患者HLA-DR2检出率明显高,美国,英国本病患者有B18-BfF1-DR3单型阳性者往往较其它类型预后差。
原发性膜性肾病的诊断是建立在排除继发因素的基础上的,下面为几种常见的继发性膜性肾病:
1.膜型狼疮性肾炎 其病理改变形态特征和特发性膜型肾病十分相似;组织学改变对狼疮性肾炎有提示价值的方面包括:小管基膜上的电子致密物沉积(100%),内皮下电子致密物的沉积(77%),系膜区电子致密物的沉积(63%)及小管网状包涵体(61%)。Ⅳ型狼疮肾炎即弥漫增生性肾炎,加强治疗后转变为以膜损害为主,但此型抗DNA,抗核抗体滴度均较膜型狼疮肾炎高。除非发病时已有血肌酐升高、病理组织有炎症细胞浸润,膜型狼疮肾炎和特发性膜型肾病一样预后均较好,10年生存率在85%以上。两者肾静脉血栓形成发生率也高。它与特发性膜性肾病的不同处除常规血清学检查外,在病理上有系膜细胞及内皮细胞增生,系膜区肾内皮下亦有免疫复合物沉积。IgG、IgM、IgA、C3全阳性,有助于鉴别。
2.肿瘤所致的膜性肾病 多种肿瘤尤其肺癌、胃肠道及乳腺恶性病变可引起膜性肾病。肿瘤引起肾脏免疫学损伤的证据:①肾小球免疫复合物中存在肿瘤特异抗原;②肿瘤伴发膜性肾病患者的血清中检测到可溶性免疫复合物,内含肿瘤特异性抗体。
其免疫发病机制可能是:肿瘤相关抗原刺激宿主产生抗肿瘤抗体,抗原与抗体形成可溶性免疫复合物沉积于肾小球;肿瘤病人免疫监视功能缺陷,当接触某种抗原时刺激机体产生免疫复合物从而导致肾脏损害。
有报道肾病综合征常在肿瘤确诊前12~18个月出现,对老年人发生肾病综合征的尤需警惕肿瘤的可能。
3.肝炎病毒感染与肾小球肾炎 乙型肝炎病毒相关肾炎中最常见的病理类型是膜性肾病,多见于男性儿童。在人群乙肝病毒携带率0.1%~1.0%的欧美国家膜性肾病患儿血清中HBsAg的检出率为20%~64%,而在人群乙肝病毒携带率为2%~20%的亚洲可高达80%~100%。
丙肝病毒感染多并发系膜毛细血管性肾小球肾炎(MCGN),但近年并发膜性肾病亦有报道。丙肝病毒并发膜性肾病者多无冷球蛋白血症,补体成分水平正常,类风湿因子阴性。这些指标均与丙肝合并系膜毛细血管性肾炎不同。
4.肾移植术后移植肾复发 肾移植后本病的复发率约为10%,通常术后1周到25个月出现蛋白尿,受者往往出现严重的肾病综合征,并在6个月~10年间丧失移植肾,增加类固醇剂量多无效。
5.药物所致膜性肾病 有机金、汞、D-青霉胺、卡托普利(巯甲丙脯酸)、非固醇类消炎药物有引起膜性肾病的报道。应注意用药史,及时停药可能使病情缓解。
早期膜性肾病常易被漏诊、误诊,故常规电镜和免疫荧光检查有助诊断。
膜性肾小球肾炎西医治疗
由于膜性肾病病程长,进展缓慢,临床过程差异很大,部分病例有自发缓解的可能,疗效难以估计。治疗包括:
(一)对症治疗
1.休息 在水肿肾病综合征时,宜休息改善肾血流。
2.饮食管理
①对尿少而血容量偏多时,应限制水量摄入。
②热量:在肾病综合征水肿者,每日摄入热量应达7530~8370kJ(1800~2000kcal),足够的热量摄入,以防止蛋白质分解增加。
③限钠:水肿主要原因之一为水、钠潴留,因此低盐饮食为基本措施之一,成人每日摄钠2~3g,儿童适当减少。
④蛋白质:由于近年来许多报告证实高蛋白饮食可致肾小球高负荷、高滤过造成损害。我们认为在明显低白蛋白血症,而肾功能无损害时,可适当补充蛋白质摄入,以1~1.5g/(kg·d)为宜,含必需氨基酸的优质蛋白为主。必要时适当静脉输入白蛋白,以提高胶体渗透压,提高循环血浆量,增进利尿作用,以缓解症状。
3.利尿剂的应用 在明显水肿,又无低血容量时,尿量减少,在限制钠盐无效时,适当应用利尿剂如速尿,安体舒通等。
(二)激素及其他免疫抑制剂
由于病程进展缓慢,25%病例可以自发缓解,对激素及其它免疫抑制剂疗效难以评价,对其应用仍有争议。Donadio等回顾性分析了140例原发性膜性肾病患者,其中116例有肾病综合征,51例给予强的松60mg/D,连续2月,另一组联合应用免疫抑制剂治疗,两组尿蛋白缓解率,肾功能、死亡率、发生终末期肾衰率无显著差别。Ponticelli等报告原发性膜性肾病,治疗组43例隔日交替用激素、苯丁酸氮芥6个月,对照组40例,随访5年,蛋白尿缓解率治疗组70%,对照组28%有显著区别,血清肌酐浓度治疗组也较对照组为好。Wehrmann等亦认为交替应用激素与苯丁酸氮芥治疗原发性膜性肾病是有效的。Cattran等复习了20多年来用激素治疗原发性膜性肾病的文献,从激素治疗对肾功能和蛋白尿的效果两个方面进行仔细地分析,发现各作者所报导的结果有很大不同。
另外,West等用CTX治疗原发性膜性肾病肾病综合征20例,治疗23个月,对照组17例,治疗组在肾功能改善,蛋白尿减少明显优于对照组。近些年来,国内外均有报告用环孢素A治疗,有近期疗效,但停药后复发率可高达80%以上。根据我院自己的经验,对原发性膜性肾病综合征患者,采用中等量激素0.5~1.0mg/(kg·d),观察6~8周,无效者较快减药至停药。有效者则缓慢减量至隔日疗法,较长时间维持。对有肾功能损害者,则采用较强有力的方案,如激素联合CTX等。另外,最好设计前瞻性,有对照组的治疗方案,进行长期随访观察,以得到合理的有意义的资料。
(三)高凝血症及肾静脉血栓形成的治疗
膜性肾病患者除了高凝血症外,肾内凝血在疾病的发生发展中起了一定的作用。大多主张对本病肾病综合征者,常规进行预防性治疗。我院对这类患者,常用肝素1~2mg/(kg·d)加入5%葡萄糖液250~500ml中缓慢静滴,2~4周为一疗程,疗程结束后,口服华弗林2.5mg/d,潘生丁25~50mg,一日3次,可较长期服用。近亦有用低分子量肝素皮下注射。
上述治疗除抗凝外,尚可减少蛋白尿,改善肾功能。鉴于抗凝治疗有潜在出血的危险,应加强监护。亦有人不主张对膜性肾病肾病综合征患者均行抗凝治疗,证实有肾静脉血栓形成再予以抗凝。在肾静脉血栓形成者,除上述治疗外,可早期(起病后3日内)肾动脉插管局部给予溶纤药如尿激酶等。我院也取得较好的疗效。在急性肾静脉大血栓,保守治疗无效时,尤其是双肾,孤立肾或右肾大血栓(右肾血栓不易建立侧支循环,可考虑手术摘除血栓。在肾静脉血栓形成后,抗凝治疗的同时应积极治疗肾病综合征,防治加重高凝的因素如:合理应用激素与利尿剂,治疗高脂血症等。密切注意栓塞并发症的发生如:肺栓塞等。
预后
膜性肾病进展缓慢,甚至可静止,儿童自然缓解率30%~50%,成人约15%~20%,但有15%患者起病5~10年后发展为尿毒症,约50%病人15~20年进入终末期肾衰,其预后与多种因素有关:
①年龄:儿童较好,
②性别:女性比男性好,
③就诊时的临床表现:大量蛋白尿,尤其>10g/d,早期出现高血压及肾功能损害者往往预后不良,
④肾活检病理分期:I期多可缓解,甚至恢复,Ⅱ期亦较好,Ⅲ~Ⅳ期和/或有明显小管间质或血管病变者预后不佳,
⑤有严重合并症者亦差,在肾移植中,本病很少复发。
膜性肾小球肾炎中医治疗
以补脾益肾,清热利湿,化瘀通络为治法,在方中重用生黄芪以补脾肾之气,且以生品而无助热生火之虞。同时以“清热利湿,化瘀通络”作为其重要治法,方中以黄芩、生栀子、生薏仁、鱼腥草、法半夏、川牛膝清热燥湿,利水下行。以地龙、僵蚕、酒乌梢蛇、络石藤、川芎、元胡、桃仁、红花等化瘀通络,并参以柴胡,郁金疏肝解郁,调畅气机,以助气血运行。在治疗过程中,始终抓住益气活血,清热利湿,通络散结之法,得以缓解。
(以上提供资料及其内容仅供参考,详细需要咨询医生。)
避免劳累,低盐,低脂,优质低蛋白,高热量,高维生素饮食,忌食辛辣和发性食物。
1.注意休息,避免劳累,预防感染,饮食以低蛋白为主,注意补充维生素。避免应用损害肾脏的药物。
2.在药物治疗期间,每1~2周门诊复诊,观察尿常规,肝、肾功能,儿童患者应注意生长发育情况,以指导疗程的完成。
3.活动性病变控制后及疗程完成后,应重复肾活检,观察肾组织病理改变情况,判断是否存在慢性化倾向,以便及时采取措施。
4.注意保护残存肾功能,纠正使肾血流量减少的各种因素(如低蛋白血症、脱水、低血压等)以及预防感染,都是预防中不可忽视的重要环节。对于影响病人疗效和长期预后的并发症,应积极给予治疗:
(1)感染:激素治疗易发生感染,一旦发现应及时选用对致病菌敏感、强效且无肾毒性的抗生素积极治疗,有明确感染灶者应尽快去除。
(2)血栓及栓塞并发症:一般认为,当血浆白蛋白浓度低于20g/L时,提示存在高凝状态,即应开始预防性抗凝治疗。抗凝药一般应持续应用半年以上。抗凝及溶栓治疗时均应避免药物过量导致出血。
(3)急性肾衰竭:肾病综合征并发急性肾衰竭如处理不当可危及生命,若及时给予正确处理,大多数病人可望恢复。
本病的确诊主要靠肾活检病理学。
1.镜检
通过尿蛋白定性,尿沉渣镜检,可以初步判断是否有肾小球病变存在。
2.尿常规检查
尿色一般无异常,尿蛋白一般量不多,尿沉渣中白细胞增多(急性期常满布视野,慢性期于5个/高倍视野),有时可生白细胞管型。
3.尿细菌检查
当尿中含大量细菌时,因尿沉渣涂中作革兰染色检查,约90%可找到细菌。此法简单,阳性率高。
4.尿细胞计数
近年多采用1小时计数法,认为较12小时尿沉渣计数准确和简便。其标准是白细胞数大于30万个/小时为阳性,小于20万个/小时可认为属于正常范围,介于20~30万个/小时应结合临床判断;红细胞大于10万个/小时为阳性。
1.肾静脉血栓形成 从临床观察和连续肾活检资料证明,本病是一种慢性进行性疾病。如在病程中,尿蛋白突然增加,或肾功能突然恶化,提示可能合并有肾静脉血栓形成,并发率可达50%左右。诱发因素包括血清白蛋白过低(<2.0~2.5g/dl)、强力过度利尿、长期卧床等。
2.急性间质性肾炎、肾小管坏死或新月体性肾炎等为MN的常见合并症。
3.肾功能衰竭 晚期患者肾功能恶化,尿量减少,尿肌酐、尿素氮升高,易发生肾功能衰竭。
4.感染 由于免疫球蛋白从尿中大量丢失,机体抵抗力下降,病程中常合并各种感染。