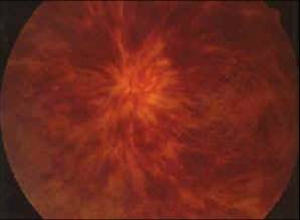
视网膜静脉阻塞(retinal vein occlusion)是比较常见的眼底血管病。其特征是视网膜血液淤滞、视网膜出血和水肿,可分为视网膜中央静脉阻塞及视网膜分支静脉阻塞。随着电镜、激光和眼底照相等技术的发展,对本病的病因,分类、并发症、预后和治疗有进一步的认识和提高。
-
挂什么科:五官科 眼科
-
需做检查:全血黏度 造影检查
-
治疗方法:药物治疗 支持性治疗
-
常用药物:暂无相关信息
-
一般费用:根据不同医院,收费标准不一致,市三甲医院约(5000 —— 100000元)
-
传染性:无传染性
-
治愈周期:2-24月
-
治愈率:75%
-
患病比例:0.05%
-
好发人群:无特殊人群
-
相关症状:
-
相关疾病:
主要症状为中心视力下降,或某一部分视野缺损,但发病远不如动脉阻塞那样急剧和严重,一般尚可保留部分视力,在中央静脉阻塞后3~4个月,约5~20%的病人可出现虹膜新生血管,并继发新生血管性青光眼。
1.视网膜中央静脉阻塞(central retinal vein occlusion)
分为2种类型:
(1)轻型:又称非缺血型(nonischemic),高渗透型(hyperpermeable)或部分性(partial)阻塞,自觉症状轻微或全无症状,根据黄斑受损的程度,视力可以正常或轻度减退,视野正常或有轻度改变,眼底检查:早期:视盘正常或边界轻度模糊,水肿,黄斑区正常或有轻度水肿,出血,动脉管径正常,静脉迂曲扩张,沿着视网膜4支静脉有少量或中等量火焰状和点状出血,没有或偶见棉絮状斑,视网膜有轻度水肿,荧光血管造影视网膜循环时间正常或稍延长,静脉管壁轻度荧光素渗漏,毛细血管轻度扩张及少量微血管瘤形成,黄斑正常或有轻度点状荧光素渗漏;晚期:经过3~6个月后视网膜出血逐渐吸收,最后完全消失,黄斑区恢复正常或有轻度色素紊乱,少数患者黄斑呈暗红色囊样水肿,荧光血管造影呈花瓣状荧光素渗漏,最后形成囊样瘢痕,可致视力下降,部分患者视盘有睫状视网膜血管侧支形成,形态如瓣状或花圈状,静脉淤滞扩张减轻或完全恢复,但有白鞘伴随,没有或偶有少量无灌注区,没有新生血管形成,视力恢复正常或轻度减退,部分轻型视网膜中央静脉阻塞患者可发生病情恶化,转变为重症缺血型静脉阻塞。
(2)重型:又称缺血型(ischemic),出血型(hemorrhagic)或完全型(complete)阻塞。
①早期:大多数病人有视物模糊,视力明显减退,严重者视力降至手动,合并动脉阻塞者可降至仅有光感,可有浓密中心暗点的视野缺损或周边缩窄,眼底检查可见视盘高度水肿充血,边界模糊并可被出血掩盖,黄斑区可有明显水肿隆起和出血,可呈弥漫水肿或呈囊样水肿,黄斑囊样水肿为小泡状,排列成花瓣形或呈蜂房样,还可有出血位于囊内,形成半月形或半圆形液平面,动脉管径正常或变细,静脉高度扩张迂曲如腊肠状,或呈环状起伏于水肿的视网膜中,由于缺氧,静脉血柱呈暗红色,严重者由于血流停滞,红细胞聚集在血管内,呈现颗粒状血流,视网膜严重水肿尤以后极部明显,大量片状点状出血,沿静脉分布,严重者遍布整个眼底,从表浅层毛细血管层渗出的出血呈火焰状,从深层血管层渗出的出血为点状或斑状,严重者围绕视盘形成大片花瓣状出血,甚至进入内界膜下造成舟状视网膜前出血,更重者穿破内界膜成为玻璃体积血,视网膜常有棉絮状斑,随病情加重而增多,这种棉絮状斑是由于急性前毛细血管小动脉闭塞抑制了神经纤维层的轴浆运输而形成,视网膜电图b波降低或熄灭,暗适应功能降低,荧光血管造影视网膜循环时间延长,偶有臂-视网膜循环时间延长,视盘毛细血管扩张,荧光素渗漏超过视盘边界,由于大片出血掩盖了毛细血管床形成无荧光区,从缝隙中可看到静脉管壁有大量荧光素渗漏,毛细血管高度迂曲扩张,形成多量微血管瘤,黄斑有点状或弥漫荧光素渗漏,如有囊样水肿则形成花瓣状或蜂窝状荧光素渗漏。
②晚期:一般在发病6~12个月后进入晚期,视盘水肿消退,颜色恢复正常或变淡,其表面或边缘常有睫状视网膜侧支血管形成,呈环状或螺旋状,比较粗大,或有新生血管形成,呈卷丝状或花环状,比较细窄,有的可突入玻璃体内,在眼底飘浮,黄斑水肿消退,有色素紊乱,或花瓣状暗红色斑,提示以往曾有黄斑囊样水肿,严重者视网膜胶质增生,成纤维细胞聚集形成继发性视网膜前膜,或掺杂有色素的瘢痕形成,视力严重受损,动脉管径大多数变细并有白鞘,有的完全闭塞呈银丝状,静脉管径不规则,也有的变窄有白鞘伴随,特别是炎症所致者更明显,视网膜出血和棉絮状斑吸收,或留有硬性渗出,吸收较慢,一般在1年或数年内完全吸收,毛细血管闭塞,甚至小动脉和小静脉也闭塞,形成大片无灌注区,有的视盘和视网膜有新生血管形成,可导致玻璃体积血,纤维增殖,牵拉性视网膜脱离,有的可发生新生血管性青光眼,荧光血管造影可见视盘有粗大侧支或新生血管,后者有大量荧光素渗漏,黄斑可正常或残留点状渗漏或花瓣状渗漏,或表现为点状或片状透见荧光,动脉管径变细,静脉管壁基本不渗漏或有局限性渗漏,毛细血管闭塞形成大片无灌注区,从视网膜周边部开始,呈岛状,以后进行可连成片状,重者可进行至赤道部甚至视盘周围,无灌注区附近常有动静脉短路,微血管瘤和(或)新生血管形成,本病眼压早期正常,晚期如合并新生血管性青光眼则可急剧升高。
2.半侧性视网膜静脉阻塞(hemi-central retinal vein occlusion) 在视网膜血管发育过程中,玻璃体动脉经过胚裂进入视杯,至胚胎3个月时,动脉两侧出现2支静脉进入视神经,正常人在视盘之后的视神经内彼此汇合形成视网膜中央静脉,通常在出生后其中一支消失,留下1支主干,然而某些人可遗留下来,形成2支静脉主干,半侧性阻塞即是其中一支主干在筛板处或视神经内形成阻塞,这一型阻塞在临床上比较少见,发病率6%~13%,通常1/2视网膜受累,偶可见1/3或2/3视网膜受累,其临床表现,病程和预后与视网膜中央静脉阻塞类似,如有大片无灌注区,也可产生新生血管性青光眼。
3.视网膜分支静脉阻塞(branch retinal vein occlusion) 分支静脉阻塞以颞侧支最常受累,占90%~93%,其中又以颞上支阻塞最多见,占62%~72%,鼻侧支阻塞极少,发病率在1.5%~3.0%,黄斑小分支阻塞比主干分支阻塞预后好,因为黄斑小分支引流的范围小且该处毛细血管层厚,产生无灌注区的可能性小,即使产生面积也很小,故引起晚期并发症新生血管的可能性小,与此相反,主干阻塞则并发症较多。
(1)早期:视力减退的状况根据压迫点位于静脉主干或小分支而有不同,阻塞位于主干和黄斑分支者,视力有不同程度减退,不供应黄斑的分支阻塞,视力可不受影响,视野有与视网膜受损区域相对应的改变,眼底检查视网膜动脉常变细有硬化改变,阻塞点在动静脉交叉处,该处静脉常位于动脉之下,受硬化动脉的压迫管径变细呈笔尖状,甚至看不见静脉血流,若静脉位于动脉之上则在动脉表面走行如过桥状,管径也变窄或不规则,有时可见血管阻塞点处有白色纤维组织增生如细纱状或薄膜状,动静脉被包裹在薄膜内,但静脉受压管径变细,甚至不能辨认,阻塞点远端静脉迂曲扩张如腊肠状,沿静脉呈现扇形分布的视网膜浅层和深层出血,重者也可有视网膜前出血或玻璃体积血,视网膜水肿增厚,可见棉絮状斑,如侵犯黄斑则黄斑区水肿隆起,并可为出血掩盖,还可产生黄斑囊样水肿,视盘及其他处视网膜正常,荧光血管造影能查见受累静脉迟缓充盈,阻塞点处静脉呈笔尖状或完全压断,无荧光血流通过,造影晚期阻塞点静脉可呈现强荧光点,表示血管内皮细胞受损,阻塞点远端静脉扩张,管壁有荧光素渗漏,毛细血管迂曲扩张形成微血管瘤,伴有渗漏,视网膜出血多者可掩盖荧光,黄斑拱环可部分断裂,有点状荧光素渗漏,如有黄斑囊样水肿则形成不完全花瓣状强荧光。
(2)晚期:通常约在发病6个月以后出血逐渐吸收,水肿消退,视盘黄斑区出现星状或不规则形点状硬性渗出或黄斑颞侧有环状渗出,这种渗出吸收较慢,黄斑水肿消退,留下色素紊乱或囊样变性瘢痕,伴行动脉产生继发性硬化,管径变窄有白鞘伴随,偶见小动脉闭塞呈银丝状,受累静脉管径恢复或粗细不均,在阻塞处血流完全恢复,也可部分恢复,或完全闭塞呈银丝状,静脉管壁有白鞘,小静脉可闭塞,阻塞点附近和视网膜水平缝处可见侧支形成,有大片毛细血管闭塞者,可发生视盘和视网膜新生血管,1年或数年后可突然发生玻璃体积血,荧光血管造影见受累静脉荧光充盈正常或仍有延迟,管壁一般无渗漏或偶有局限渗漏,阻塞处静脉变细或完全无荧光素通过,其附近和水平缝处常有侧支血管形成,侧支形成途径有二,即阻塞支与邻近未阻塞静脉形成侧支,或阻塞静脉本身在阻塞段与非阻塞段形成侧支,严重主干阻塞可有大片无灌注区,从周边部向后一直延伸至赤道部,甚至后极部,这种病例常常在视盘和(或)无灌注区的边缘有新生血管,呈卷丝状,花圈状或海团扇状,晚期有大量荧光素渗漏,在无灌注区附近常有动静脉短路。
根据典型的眼底改变,同时结合FFA检查结果及临床表现可以确定诊断。
视网膜动脉硬化在视网膜静脉阻塞发病中占重要地位,有80%~95%的病人同时有动脉硬化,最常发生阻塞的部位在筛板区和动静脉交叉处,在这2个部位,视网膜中央动脉和静脉靠得很近,相邻血管壁共有一外膜,被同一结缔组织膜包裹,动脉硬化时,受硬化外膜的限制,静脉受压管腔变窄,且管壁内皮细胞受刺激增生,管腔变得更窄,血流变慢,甚至停滞,导致血小板,红细胞和纤维蛋白原沉积而形成血栓,当同时有高血压,糖尿病或血液病时更易加重这种变化。另一方面,视网膜静脉本身的炎症或炎症产生的毒素也可使静脉管壁增厚,内膜受损,内皮细胞增生,表面电荷发生改变,以致血小板聚集,纤维蛋白原网络血液细胞成分而形成血栓,静脉的炎症可来自病毒感染,结核,梅毒,败血症,心内膜炎,肺炎,脑膜炎,鼻窦炎以及其他全身免疫病或血管病,外伤使静脉管壁直接受损也可产生这些改变。
血液黏稠度增高(30%):近年来发现血液成分的改变,特别是黏弹性的改变与视网膜静脉阻塞的发病有关,在正常情况下,红细胞表面带有负电荷,故彼此排斥而能悬浮于血液中,当高脂血症,高蛋白血症,或纤维蛋白原增高时,这些脂类和纤维蛋白原可包裹于红细胞表面而使其失去表面的负电荷,因而容易聚集形成团块并与血管壁粘连,同时由于纤维蛋白原含量增加或脂蛋白及其球蛋白含量增多,均可增加血浆黏度和全血黏度,使血液变黏稠,增加血流阻力,更易形成血栓,视网膜静脉阻塞患者有高脂血症者占61%~82%,也有人报告本病患者血液黏度,纤维蛋白原,血浆黏度增高,Trope发现伴有毛细血管无灌注区和(或)新生血管的病人血黏度增高更明显,此外,血液中凝血系统和纤溶系统不平衡,任何原因使血小板聚集性和释放反应增强,β凝血蛋白和血小板第Ⅳ因子含量增高均可促使血小板聚集性增强,均易于形成血栓,诱发静脉阻塞。
血栓(20%):眼压的增高在本病发病因素中有一定的意义,本病同时合并原发开角型青光眼者占10%~20%,甚至有报告高达50%者,由于眼压增高,首先影响筛板区视网膜中央动脉灌注,并且静脉受压影响静脉回流,产生血流淤滞而形成血栓,眼压增高可刺激筛板区中央静脉使内膜细胞增殖,管腔变窄,导致血流动力学改变而形成血栓,其他病变,如心脏功能代偿不全,心动过缓,严重心率不齐,血压突然降低或血黏度增高等,都可引起血流动力学的改变,使血流减慢,特别在筛板和动静脉交叉处阻力更大,血流更缓甚至停滞,促进血栓形成,诱发静脉阻塞。另外颈动脉粥样硬化斑块易形成栓子影响眼部静脉
诊断:
根据病史、临床症状和实验室检查资料可以诊断。
鉴别诊断:
根据视网膜静脉阻塞的眼底表现特征,如静脉高度迂曲扩张及沿静脉出血以及荧光血管造影检查,诊断并不困难,但须与以下眼底病鉴别:
1.静脉淤滞性视网膜病变(venous stasis retinopathy):或称眼部缺血综合征,由于颈内动脉阻塞或狭窄,导致视网膜中央动脉灌注减少,致中央静脉压降低,静脉扩张,血流明显变慢,眼底可见少量出血,偶可见有小血管瘤和新生血管,与视网膜静脉阻塞不难鉴别,后者静脉压增高,静脉高度迂曲扩张,视网膜出血多,症状更重。
2.糖尿病性视网膜病变:一般为双侧,视网膜静脉扩张迂曲,但不太严重,且视网膜静脉压不增高,出血散在,不如静脉阻塞量多,常有硬性渗出,血糖增高,有全身症状可以鉴别,但糖尿病患者也容易患视网膜静脉阻塞,糖尿病者易致视网膜静脉阻塞,应加以重视。
3.高血压性视网膜病变:病变常为双眼对称,视网膜出血表浅稀疏,多位于后极部,静脉虽然扩张但不迂曲发暗,常见棉絮状斑和黄斑星芒状渗出,而视网膜静脉阻塞患者常有高血压,多为单眼发病,静脉高度迂曲扩张,视网膜出血多。
视网膜静脉阻塞西医治疗
本病治疗比较困难,对某些疗法也存在争论。从理论上讲,血栓形成应用抗凝剂治疗,但实际上效果并不理想,许多过去使用的抗凝药已不再应用。迄今尚无特殊有效的治疗。一般可针对病因治疗和防治血栓形成,如降低血压和眼压,降低血液黏度,减轻血栓形成和组织水肿,并促进出血吸收。
1.纤溶制剂使纤维蛋白溶解,减轻或去除血栓形成。包括尿激酶、链激酶、去纤酶和组织纤溶酶原激活剂(tissue plasminogen activator,t-PA)等。治疗前应检查纤维蛋白原及凝血酶原时间,低于正常者不宜应用。
(1)尿激酶:使纤溶酶原转变为纤溶酶。纤溶酶具有强烈的水解纤维蛋白的作用,可有溶解血栓的效果。尿激酶的常用剂量:①静脉滴注:宜新鲜配制,可用4万~20万U溶于5%~10%葡萄糖溶液或生理盐水250ml,1次/d,5~7次为1个疗程。②球后注射:100~500U溶于0.5~1ml生理盐水,每天或隔天1次,5次1个疗程。③离子透入:1次/d,10天为1个疗程。尿激酶治疗本病的有效率为50%~72%。
(2)链激酶:与血液中纤溶酶原相结合成为复合激活因子,并使其激活转变为纤维蛋白溶酶,使纤维蛋白溶解,达到溶解血栓的效果。链激酶给药前半小时先肌注异丙嗪25mg和静脉滴注地塞米松2.5~5mg或氢化可的松25~50mg以减少副作用,初次剂量50万U溶于100ml生理盐水或5%葡萄糖溶液中静脉滴注,30分钟滴完。维持剂量60万U,溶于250~500ml 5%葡萄糖溶液,静脉滴注4~5小时,1~2次/d,5~7天为1个疗程,有效率40%。
(3)去纤酶:又称去纤维蛋白酶,是从我国尖吻蝮蛇蛇毒中分离出的一种酶制剂,使纤维蛋白原明显下降而产生显著的抗凝血作用。治疗前先做皮肤试验,取去纤酶0.1ml,加生理盐水稀释至10倍1.0ml,再取0.1ml作皮内过敏试验,如为阴性,按每公斤体重给药0.25~0.5U,一般40凝血单位溶于250~500ml生理盐水或5%葡萄糖盐水中,静脉滴注,4~5h滴完。检查纤维蛋白原,当上升至1做50mg时可再次给药,3次为1个疗程,有效率83.3%。
(4)组织纤溶酶原激活剂(t-PA):是由体内血管内皮细胞产生的纤溶蛋白。后经基因工程技术生产成人工重组t-PA,它在体内可将纤溶酶原激活变成纤溶酶从而使血栓溶解。全身用药可用100mg t-PA溶于注射用水500ml中,3小时内滴完。前2分钟注入10mg,后60分钟滴入50mg,以后120分钟将余下的40mg滴完。t-PA全身应用较容易导致严重的出血,故现在国内外有作者用t-PA作视网膜静脉微穿刺注入治疗本病。
2.抗血小板聚集剂:常用阿司匹林和双嘧达莫。阿司匹林可抑制胶原诱导血小板聚集和释放ADP,具有较持久的抑制血小板聚集的作用。每天口服0.3g,可长期服用。双嘧达莫可抑制血小板的释放反应从而减少血小板聚集,口服25~50mg,3次/d。
3.血液稀释疗法:其原理是降低血细胞比容、减少血液黏度、改善微循环。最适用于血黏度增高的患者,方法是抽血500ml加75ml柠檬酸钠抗凝,高速离心,使血细胞血浆分离,在等待过程中静脉滴注250ml低分子右旋糖酐。然后将分离出的血浆再输回患者。10天内重复此疗法3~6次,至血细胞比容降至30%~35%为止。此疗法不适用于严重贫血者。有效率42%~88%。
4.皮质类固醇制剂:对青年患者特别是由炎症所致者和有黄斑囊样水肿者用皮质激素治疗可减轻水肿,改善循环。有人不赞成应用皮质激素,认为静脉阻塞是血流受阻,静脉压增高,使血管渗透性增加,用皮质激素无效。
5.激光治疗:其机制在于:①减少毛细血管渗漏,形成屏障从而阻止液体渗入黄斑;②封闭无灌注区,预防新生血管形成;③封闭新生血管减少和防止玻璃体积血。激光对总干阻塞只能预防新生血管和减轻黄斑囊样水肿,对视力改善的效果不大,但对分支阻塞则效果较好。美国静脉阻塞研究组报告用氩激光治疗分支阻塞的黄斑囊样水肿,视力恢复2行以上者治疗组为65%,对照组为37%。氩激光可降低新生血管和玻璃体积血发生率,该组治疗160只眼中发生新生血管者占12%,而对照组159只眼中新生血管发生率高达22%。已发生新生血管的眼经激光治疗后只有29%发生玻璃体积血,而对照组有61%发生玻璃体积血。
激光脉络膜-视网膜静脉吻合术:1992年McAllister等首先应用氩激光进行了实验性激光脉络膜-视网膜静脉吻合术,并应用于临床治疗非缺血性视网膜静脉阻塞。1998年又联合用YAG治疗使成功率从33%提高到54%。其后国内外许多作者应用此法进行治疗,取得了一定的效果,现基本淘汰。
6.视网膜动静脉鞘膜切开术:可应用于视网膜分支静脉阻塞。在受压静脉与动脉交叉处切开动静脉鞘膜,以减轻静脉受压。使血流恢复,现基本淘汰。
7.其他药物治疗:如活血化瘀中药可扩张血管,抑制血小板聚集,降低毛细血管通透性,改善微循环,如血栓通、丹参注射液等静脉滴注,治疗本病的有效率为69%左右。此外,可根据病因给以降血压药或降眼压药。对症治疗如碘制剂肌内注射或离子透入以促进出血吸收。
8.眼内注射抗VEGF药物治疗:是目前治疗黄斑水肿最有效的治疗方法,因其抑制了由于眼内视网膜组织缺血导致的大量VEGF释放,促进新生血管消退降低黄斑水肿
中西医综合治疗。可口服维生素C、芦丁及血管扩张剂。同时给予中药治疗,早期以清热凉血为主,兼以活血化瘀。
(二)预后
视网膜静脉阻塞的预后与阻塞的类型、阻塞部位、阻塞程度和发生的并发症等有关。一般说来,总干阻塞比分支阻塞预后差,缺血型比非缺血型者差。国内有人报告本病944只眼,致盲率为16.9%,其中总干阻塞致盲者占27.6%,半侧阻塞占11.7%,分支阻塞占8.6%。总干阻塞无论用纤溶制剂或光凝疗法均不能使视力改善,仅能预防新生血管的产生。分支阻塞预后较好,未经治疗的分支阻塞,视力恢复在0.5以上者为60%和53%。影响视力预后的主要原因为黄斑囊样水肿和新生血管及其并发症——玻璃体积血和新生血管性青光眼。
视网膜静脉阻塞中医治疗
当前疾病暂无相关疗法。
食疗方(以下资料仅供参考,详细情况询问医生):
1、苦瓜午餐肉配方:苦瓜250g,午餐肉250g.用法:将苦瓜断头,掏去瓜瓤,装入午餐肉,充填紧实,上笼蒸熟,佐餐。功效:清热凉肝,润脾明目。主治:视网膜静脉周围炎,肝胆实热证的患者。
2、三花茶配方:菊花10g,密蒙花10g,红花3g,冰糖适量。用法:用滚开水冲泡上三味药,加冰糖,代茶饮。功效:清热凉血,清肝明目。主治:视网膜静脉周围炎,肝胆实热证的患者。
3、仙芹兔丁配方:仙人掌50g,芹菜150g,兔肉500g,米醋及调料适量。用法:仙人掌去刺,选新嫩芹菜洗净,一同放入沸水中焯一二沸,捞出仙人掌切丝,芹菜切成小段。将熟兔肉切成丁,合调料,拌匀食用。功效:清肝泻火,凉血明目。主治:视网膜静脉周围炎,肝胆实热证的患者。
4、子肝片配方:蔓荆子20g,青葙子20g,栀子15g,鲜猪肝500g。用法:将以上三味药用温水浸泡30分钟,入锅水煎取汁,再将猪肝洗净切成薄片,入药汁内煮沸15分钟,入调料,待温食服。功效:清肝泻火,凉血明目。主治:视网膜静脉周围炎,肝胆实热证的患者。
1、平时注意保护眼睛,避免眼部疾病和损伤。
2、注意营养的搭配,保持情绪的稳定,不要吃刺激性食物等,预防高血压、冠心病等,预防这些疾病继发视网膜静脉阻塞,控制颈动脉斑块的变化。
中央静脉阻塞的荧光造影表现为:
①视网膜内大量出血,使脉络膜及视网膜荧光遮蔽。
②出现无灌注区及毛细血管无灌注区。
③黄斑深层水肿。
④静脉壁着色或少许渗漏。
⑤新生血管及荧光素渗漏。
⑥视盘周围辐射状毛细血管代偿性扩张。
视网膜电图:发病初期正常,若阻塞不能消除,ERG中b波逐渐减低可形成负波型,若振幅越来越小,则预后不良。
血液流变学检查可了解血浆黏度和全血黏度,可进行β凝血蛋白和血小板第Ⅳ因子含量测定。
FFA荧光造影所见亦因阻塞部位(总干,半侧,分支),阻塞程度(完全性,不完全性)及病程之早晚而有所不同。
总干完全性阻塞在病程之初,造影早期因视网膜有大量出血病灶,使脉络膜及视网膜荧光被遮蔽,在未被遮蔽处则可见迟缓充盈的动,静脉(动-静脉过渡时间延长,往往超过20s);造影后期,静脉管壁及其附近组织染色而呈弥漫性强荧光,当荧光素到达黄斑周围毛细血管时,如该处未被出血遮盖,便有明显荧光素渗漏,并逐渐进入并潴留于微小的囊样间隙中,病程晚期,由于视网膜内层毛细血管床缺血而出现无灌注区,无灌注区周围残存毛细血管呈瘤状扩张,各种异常径路的侧支循环及新生血管在眼底任何部位均可出现,但在视盘面最多见,视盘面的新生血管有时可以进入玻璃体,如果破裂可导致玻璃体积血,新生血管因有明显渗漏可以与侧支循环鉴别。
总干不完全阻塞在病程之初,FFA早期,因出血量不多,荧光遮蔽较小,动-静脉过渡时间延长并不明显,静脉管壁渗漏及随后出现的管壁与其周围组织染色,亦轻于完全性阻塞,病变累及黄斑且无有效侧支循环者,则因中心凹周围毛细血管渗漏而出现花瓣状强荧光区(囊样水肿),中心凹周围毛细血管拱环破坏而出现渗漏,病程晚期一般不见无灌注区和新生血管。
半侧阻塞与分支阻塞FFA所见范围仅限于该分干或该分支的引流区,此外,有些分支阻塞病例,在病程最初阶段可以见到该分支阻塞处管径狭窄,其附近上流端出现局限性强荧光。
OCT检查可无创地观察黄斑水肿的变化情况
视网膜静脉阻塞的并发症和后遗症较多,总的来说可概括为两大类:第1类为黄斑部的并发症和后遗症,包括黄斑囊样水肿,黄斑前膜形成,黄斑瘢痕形成等,第2类为新生血管及其并发症,包括新生血管性青光眼,玻璃体积血,增殖,机化膜形成,牵拉视网膜形成破孔和视网膜脱离,在以上并发症中以黄斑囊样水肿和新生血管最为常见。
1.黄斑囊样水肿
是视网膜静脉阻塞最常见的并发症,也是本病视力降低的主要原因之一,其发病率总干略高于分支阻塞,总干阻塞囊样水肿的发病率为40%~66%,分支阻塞者为30%~62%,黄斑囊样水肿发生的时间根据病情轻重而有不同,病情严重者发生较早,可在静脉阻塞后1个月发生,有的在发病后数月始出现,检眼镜检查轻症者不易识别,重症者因黄斑弥漫水肿又不易分辨,但现在应用光学相干断层扫描技术可以明确诊断,1至数月后黄斑区弥漫水肿有所消退,可见黄斑呈暗红色,病变明显者黄斑区有界限清楚的暗红色泡状隆起,分格的小泡排列呈花瓣状或放射状,接触镜检查黄斑区视网膜增厚,中心凹隆起形成数个较大成数个较大囊泡,其周围尚可见蜂房样小泡,囊泡内如有积血则形成一半月形液平面,囊泡后壁可有色素增殖,囊样水肿范围轻者局限于中心区,分支阻塞者占据黄斑上半或下半,总干阻塞重症者,囊样水肿可扩展至视盘颞侧缘和上下血管弓,荧光血管造影晚期呈典型花瓣状或蜂房状渗漏,囊样水肿消退很慢,数月~1年不等,个别可长达2年不吸收,因囊样水肿的程度不同而视力的预后也不一致,暂时性水肿者大多数视力可恢复至0.5以上,长期水肿者,14%的患者视力可达到或超过0.5,数年后黄斑囊泡变平,呈暗红色花瓣状图形,或有色素和纤维增殖,或形成囊样瘢痕,严重影响中心视力。
2.新生血管和新生血管性青光眼
新生血管是视网膜静脉阻塞最常见的并发症之一,常导致玻璃体反复出血而视力严重受损,新生血管产生的时间最早者为发病后3个月,随病程延长发病率增高,新生血管发生在视网膜和视盘上,总干阻塞产生的新生血管一般比分支阻塞者少,这是由于总干缺血型阻塞还未产生较多视网膜新生血管时已发生了新生血管性青光眼,新生血管发生在视网膜上者总干阻塞为7.7%,分支阻塞为24.1%,半侧阻塞为41.9%,新生血管位于视盘者,总干为5.1%,分支为11.5%,半侧为29%,新生血管常发生在无灌注区的边缘,或远离缺血区的视盘上或视盘附近的视网膜上,其形态最初呈芽孢状,逐渐长大呈丝网状,花圈状或海团扇状:,荧光血管造影有大量荧光素渗漏,新生血管与视网膜无灌注的范围大小有密切关系,无灌注区超过5~7PD范围者则可产生新生血管,无灌注区面积愈大,产生新生血管的可能性愈大,其发病率各作者报告差异较大,一般约在20%左右,据报告总干阻塞发生青光眼者为33.3%,半侧阻塞为3.2%,分枝阻塞极少发生新生血管性青光眼,新生血管性青光眼通常发生在总干阻塞缺血型患眼,一般在阻塞后2~3月发病,故以往又称为“百日青光眼”,其特点是首先在虹膜出现新生血管,逐渐扩展至前房角,新生血管长入小梁网堵塞房角,导致虹膜周边前粘连,有头痛,眼胀等症状,球结膜血管扩张充血,角膜水肿,虹膜瞳孔缘色素上皮外翻,瞳孔扩大,早期当角膜尚未发生水肿时,荧光造影可显示视网膜周边部至后极部毛细血管完全闭塞,甚至大的动脉和静脉也完全闭塞,仅有视盘及其附近的大血管和新生血管荧光充盈,一旦产生这种并发症,预后极差,药物和手术均难奏效,大多数患者视力完全丧失。
新生血管性青光眼是本病最严重的并发症,其发病率各作者报告差异比较大,以1974年以来报告的资料为4%~29%,一般在20%左右,有人报道总干阻塞发生青光眼者为33.3%,半侧阻塞为3.2%,分支阻塞不会发生新生血管性青光眼;新生血管性青光眼通常发生在总干阻塞缺血型患眼,一般在阻塞后2~3个月发病,故以往又称为“百日青光眼”,也有报告2周或数年后发病者,其特点是首先在虹膜出现新生血管,逐渐扩展至前房脚,新生血管长入小梁网,堵塞房角导致虹膜周边前粘连,房角关闭,眼压升高而有头痛眼胀等症状,球结膜血管扩张充血,角膜水肿,虹膜瞳孔缘色素上皮外翻,瞳孔扩大,早期当角膜尚未发生水肿时,荧光造影可显示视网膜周边部至后极部毛细血管完全闭塞,甚至大的动脉和静脉也完全闭塞,仅有视盘及其附近的大血管和新生血管荧光充盈,一旦产生这种并发症,预后极差,药物和手术均难奏效,大多数患者视力完全丧失。