糖尿病与牙周病的关系,是人们长期以来研究的一个课题,但至今缺乏统一的认识。这主要是由于被研究对象的糖尿病病情以及糖尿病是否被控制等条件不一致,所用的牙周诊断指标不统一等因素所造成的。目前普遍认为糖尿病本身并不引起牙周炎,只是由于本病降低了机体对牙周局部刺激因子的抵抗力,使牙槽骨加速吸收,组织愈合缓慢,并经常出现牙周脓肿。一些报道认为未被控制的糖尿病患者,其牙周病较无糖尿病者严重,而在已被控制的糖尿病者,则其牙周组织能保持良好状况。
糖尿病和牙周炎存在双向关系,两者发病存在共同危险因素且互为高危因素。糖尿病会增加牙周炎的发病风险及严重程度,是牙周炎发生和发展的重要危险因素;同时,牙周炎也是糖尿病发生发展的高危因素,并能增加发生糖尿病并发症如糖尿病肾病和心血管疾病等的风险,有效的牙周治疗降低特殊菌群有利于血糖控制。
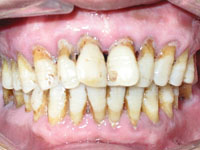
糖尿病病史影响牙周炎的发病和进程,尤其是血糖控制不良的患者,其牙周组织的炎症较重,龈缘红肿呈肉芽状增生,易出血和发生牙周脓肿,牙槽骨破坏迅速,导致深的牙周袋和明显的牙齿松动。血糖控制后,牙周炎的情况会有所好转。
牙周破坏的严重程度与糖尿病的类型、代谢控制的程度、糖尿病的病程长短以及有无全身并发症等有关。1型患者在12岁以后即可发生牙周炎,在13~18岁的患者中,牙周炎的发生率约为9.8%,而19岁以上者可达39%。患者牙周组织炎症较重,病损以切牙和第一磨牙处较重,但年龄增大后,病变可扩展到其他牙齿。本型患者的龈下菌斑中以嗜二氧化碳噬纤维菌、厌氧弧菌和放线菌等为主,有别于成人牙周炎和青少年牙周炎的龈下菌群。
目前,许多研究已经证实了糖尿病与牙周炎的关系,公认糖尿病是牙周病的危险因素之一(OR2.1~3.0),已有学者提出牙周炎是糖尿病的第六并发症。糖尿病伴发牙周病的病理机制可能是白细胞趋化和吞噬功能缺陷、组织内血管基底膜的改变、胶原合成减少、骨基质形成减少以及免疫能力下降,使患者的抗感染能力下降,伤口愈合障碍。近年来发现,糖化末端产物(advanced glycosylation end products,AGEs)与其细胞受体(RAGE)作用的加强是糖尿病患者牙周病加强的机制。
糖尿病患者中性粒细胞黏附、趋化、吞噬、杀菌功能均明显降低;由于代谢异常,发生微血管病变,局部形成厌氧环境,龈下微生物组成改变;部分糖尿病患者由于带有特定的基因型,对牙周致病菌感染具有高反应性。在同等的致病菌刺激下,1型糖尿病患者表达的IL-1β、PGE2、TNFα等炎症介质的量明显高于非糖尿病患者,造成过强的炎症反应,导致过度的组织损伤。另外,高血糖症可抑制牙周纤维中成纤维细胞和成骨细胞的活性,使胶原糖氨多糖和骨基质合成减少,影响牙周组织的更新和改建,其组织修复功能也减弱。近来研究发现1型糖尿病与快速进展型牙周炎均与组织相容性抗原HUA-DQ和DR区基因相关联,这些基因通过对单核巨噬细胞和T细胞功能的调节影响宿主的免疫反应,提示该基因区的不利组合可能是重度牙周炎和1型糖尿病的共同遗传学基础,使两种疾病常伴发于同一患者。糖尿病患者血糖水平得到控制后,中性粒细胞功能随之改善,牙周有益菌增多,胶原合成增加,伤口愈合加快,牙周病变随之减轻。由于2型糖尿病伴发的牙周炎与遗传因素关系不大,而更多地受糖代谢影响,故患者糖代谢控制后牙周状态改善比1型糖尿病患者更明显,另一方面,重度牙周炎患者如得不到及时治疗,将加重已有的糖尿病,抵消降糖药的作用,使血糖进一步升高。
根据临床表现和实验室检查可进行诊断。
鉴别诊断
1、单纯性牙周炎早期应注意与边缘性龈炎鉴别。
2、当出现牙周脓肿时应与牙槽脓肿作鉴别。
糖尿病型牙周炎西医治疗
对于患有糖尿病的牙周炎患者,应先了解其治疗情况以及病情是否已被控制。对于未被控制的患者,不可轻易进行复杂的牙周治疗。首先应积极控制血糖,并进行口腔卫生宣教,给予洁治、刮治、根面平整及消除牙周袋的治疗。对血糖控制得不好或伴有严重感染的患者。必须在龈下机械清创或牙周手术前与内科医师会诊,确定是否预防性给予抗生素或采取其他措施防止菌血症造成病灶感染。糖尿病患者存在胶原代谢障碍,而四环素类药物除了有抗生素作用外,还可抑制胶原酶、基质溶解素及其他基质金属蛋白酶活性,减少骨吸收,所以四环素与机械清创联合治疗糖尿病性牙周炎的疗效很好,多西环素(强力霉素)抗胶原酶活性更强,且不经过肾脏代谢,而糖尿病患者肾脏功能常已受损,故更适用于糖尿病患者,常用剂量为100mg/d,共2周。
对于糖代谢控制不佳或有严重并发症(如肾病)的糖尿病患者,一般只进行应急的牙周治疗,如急性牙周脓肿切开引流、局部冲洗上药等,同时给抗生素以控制感染。对经过积极治疗已控制血糖的糖尿病患者,在全身情况允许的条件下,对已存在的牙周病应积极治疗,尽量消除彻底牙周感染,并教会患者认真控制菌斑;可按常规施以牙周治疗,但应给患者饮食建议,以使牙周治疗前后及治疗过程中维持血糖平稳。就诊尽量安排在上午(早餐及服药后1.5小时),手术操作应轻柔以减少创面和创伤等。治疗过程中要观察有无低血糖出现,还应减轻其疼痛及紧张心情,因为内源性肾上腺素的分泌可能增加对胰岛素的需求。病情较重者可预防使用抗生素。对此类患者应特别强调自身的菌斑控制及定期复查,以维持疗效。
有效的牙周系统治疗可使糖尿病患者的糖化血红素显著降低,胰岛素的用量可减少。
糖尿病型牙周炎中医治疗
当前疾病暂无相关疗法。 以上提供资料及其内容仅供参考,详细需要咨询医生。
日常保健
1、补充丰富的高蛋白饮食。可以增强机体抵抗力及抗炎能力,提供损伤组织修复所必需的原料。多食含有丰富蛋白质的食品,如豆制品、鸡蛋、牛奶、瘦肉、鱼虾等。
2、供给多种维生素。尤其是B族维生素、维生素C、维生素D、维生素E和叶酸等。B 族维生素有助于消化,能保护口腔组织;维生素C可调节牙周组织的营养,可促进牙龈出血复原,有利于牙周炎的康复。
3、注意矿物质的摄入。尤其是钙、磷、锌的摄入量及其比例关系,锌可以抗感染,增强愈合。
4、少吃油腻、刺激性食物。油炸、油煎的油腻食品以及糟货、海货、大蒜、韭菜、烟酒等刺激性食品要少吃,少吃糖和精制糖,因为糖类导致菌斑形成并阻止白细胞消灭细菌。
5、过多的供应与缺乏,都可引起机体的营养代谢的紊乱,各种营养素之间的分配比例要适当。食物中的优质蛋白质要稍多于正常人,摄取适量的氟化物,脂肪食物不宜过多。
在临床工作中对某些牙龈红肿严重而广泛,反复发生急性脓肿的牙周炎患者和对常规牙周治疗反应欠佳的患者,应考虑其是否有合并糖尿病的可能性,并进行必要的内科学检查。实际上,鉴于牙周疾患和口腔疾患对全身疾病的重要影响,美国糖尿病协会把询问和了解糖尿病患者的牙病及治疗情况列入糖尿病的诊疗规范中,此外医疗保险业也积极支持系统病患者定期进行牙周的检查和治疗,尽早发现、尽早诊断、尽早治疗。
口腔内窥镜检查、血糖检查。