传染性单核细胞增多症(infectious mononucleosis)是一种由EB病毒感染所致的急性单核-巨噬细胞系统增生性疾病,病程常具自限性。临床上表现为不规则发热,淋巴结肿大,咽痛;实验室检查可发现周围血液单核细胞显著增多,出现异常淋巴细胞,嗜异性凝集试验以及抗EB病毒的抗体阳性。
-
挂什么科:传染科
-
需做检查:嗜异性凝集试验 嗜异性凝集吸收试验 血浆结合球蛋白半定量测定 血清α-羟丁酸脱氢酶(α-HBDH) 血清结合球蛋白 血清精氨酰琥珀酸裂解酶(ASAL) 骨髓象分析 心电图 血小板计数(PLT) 溶血试验 嗜异性凝集试验 血涂片 T淋巴细胞亚群
-
治疗方法:药物治疗 支持性治疗 对症治疗
-
常用药物:暂无相关信息
-
一般费用:根据不同医院,收费标准不一致,市三甲医院约(500——1000元)
-
传染性:无传染性
-
治愈周期:1-2个月
-
治愈率:80%
-
患病比例:0.03%--0.07%
-
好发人群:无特定的人群
-
相关症状:
-
相关疾病:
潜伏期5~15天不等,多数为10天,起病急,缓不一,近半数有全身不适,头痛,头昏,畏寒,鼻塞,恶心,呕吐,食欲不振等前驱症状,病程长短悬殊,临床表现多样,各次流行与其主要症状表现迥异,较典型而常见的症状有:
1.发热 除极轻型的病例外,均有发热,体温自38.5~40℃不等,可呈弛张,不规则或稽留型,热程自数日至数周,但也有长达2~4个月者,发热时可伴有畏寒,寒战,热可渐退或骤退,病程早期可有相对缓脉。
2.淋巴结肿大 90%以上患者有淋巴结病变,其中60%的患者有浅表淋巴结肿大,全身淋巴结皆可被累及,以颈淋巴结最为常见,腋下,腹股沟次之,胸廓,纵隔,肠系膜淋巴结偶亦可累及,直径1~4cm不等,呈中等硬度,分散而不粘连,无明显压痛,不化脓,两侧不对称,肿大淋巴结消退徐缓,通常在3周之内,偶可持续较长的时间。
3.咽峡炎 约半数患者有咽,腭垂(悬雍垂),扁桃体等充血,水肿或肿大,少数有溃疡或假膜形成,患者每有咽痛,腭部可见小出血点,齿龈也可肿胀,并有溃疡,喉及气管水肿阻塞罕见。
4.肝,脾肿大 约10%病例有肝肿大,肝功能异常者可达2/3,5%~15%出现黄疸,50%以上病例有脾肿大,大多仅在肋缘下2cm~3cm,偶可发生脾破裂。
5.皮疹 约10%的病例出现皮疹,呈多形性,有斑丘疹,猩红热样皮疹,结节性红斑,荨麻疹等,偶呈出血性,多见于躯干部,较少波及肢体,常在起病后1~2周内出现,3~7天消退,不留痕迹,未见脱屑,比较典型者为黏膜疹,表现为多发性针尖样瘀点,见于软,硬腭的交界处。
6.神经系统症状 神经系统极少被累及,表现为急性无菌性脑膜炎,脑膜脑炎,脑干脑炎,周围神经炎等,临床上可出现相应的症状,脑脊液中可有中等度蛋白质和淋巴细胞增多,并可见异常淋巴细胞,预后大多良好,病情重危者痊愈后也多不留后遗症。
(一)发病原因
1920年病理学家Sprunt和Evans首次描述了IM的临床特征,1932年Paul和Bunnell在IM患者的血清中发现了一种可使绵羊红细胞发生凝集的嗜异性抗体,1964年Epstein,Achong和Barr从非洲Burkitt淋巴瘤患者培养的原始淋巴细胞中发现DNA病毒,后发现该病毒也可存在于其他疾病,故称为EB病毒(Epsteinbarr virus,EBV),EB病毒属疱疹病毒科,又称人疱疹病毒4型(HHV-4),为双链DNA病毒,完整的病毒颗粒由类核(nucleoid),膜壳(capsid),壳微粒(capsomere),包膜(envelope)所组成,类核含有病毒DNA;膜壳是二十面体立体对称外形由管状蛋白亚单位组成;包膜从宿主细胞膜衍生而来,分三层,表面有放射状棘突。
EB病毒对生长要求极为特殊,仅在非洲淋巴瘤细胞,传染性单核细胞增多症患者血液,白血病细胞和健康人脑细胞等培养中繁殖,因此病毒分离困难,但EB病毒能使抗体阴性者淋巴细胞或胎儿淋巴器官中的淋巴细胞转化为母细胞系,其中含有病毒颗粒,故脐血淋巴转换试验可用以检查EB病毒,此外,应用细胞DNA和3H标记的病毒DNA杂交试验或以细胞的DNA和EB病毒的RNA杂交试验,可以发现EB病毒基因能整合于宿主细胞的基因组内,当用缺乏精氨酸的培养液或培养液内加溴脱氧尿核苷时,可增加病毒基因的表达幅度。
EB病毒有六种抗原成分,如病毒壳体抗原(viral capsid antigen,VCA),膜抗原(membrane antigen,MA),早期抗原(early antigen,EA,可再分为弥散成分D和局限成分R),补体结合抗原(即可溶性抗原S),EB病毒核抗原(nuclear antigen,NA),淋巴细胞检测的膜抗原(lymphocyte detected membrane antigen,LYDMA),前五种均能产生各自相应的抗体;LYDMA则尚未测出相应的抗体。
(二)发病机制
其发病原理尚未完全阐明,病毒进入口腔先在咽部,涎腺的上皮细胞内进行复制,继而侵入血循环而致病毒血症,并进一步累及淋巴系统的各组织和脏器,因B细胞表面具EB病毒的受体(CD21),故先受累,急性期时每100个B淋巴细胞就有1个感染病毒,恢复期时这一数字则降至1/100万,有资料显示记忆B淋巴细胞尚可长期携带病毒,可能与病毒的潜伏感染有关,病毒侵入B细胞后导致其抗原性改变,继而引起T细胞的强烈反应,后者可直接对抗被EB病毒感染的B细胞,外周血中的异常淋巴细胞主要是T细胞, CD4 T细胞下降,CD8 T细胞增加。
在感染的控制中,细胞介导免疫可能较体液免疫发挥了更重要的作用,在疾病早期,NK细胞,非特异的细胞毒T细胞(CTL)对控制EB病毒感染的B淋巴细胞增生播撒十分重要;疾病后期,HLA限制的CTL可以特异性的破坏病毒感染的细胞。
诊断标准
本病的病程自数日至6个月不等,但多数为1~3周,偶有复发,复发时病程较短,病情也轻,少数病例的病程可迁延数月,甚至数年之久,称之为慢性活动性 EB 病毒感染。
由于本病的临床表现有时变化多端,所以必须提高对本病的警惕以防漏诊或误诊。
本病一般根据急性起病,发热,咽峡炎,淋巴结肿大,外周血异型淋巴细胞增多(>10%),嗜异性凝集试验阳性即可诊断,EBV特异性血清学检查,如:EBV的IgM抗体阳性,或动态观察IgG抗体滴度明显上升可确诊为EBV引起的IM。
发热伴淋巴结肿大,及肝脾肿大的疾病十分常见,但同时有明显咽峡炎,尤其是渗出性扁桃体炎者少见,因此,重视临床体格检查,仔细观察咽部,发现咽峡炎明显者应高度怀疑IM,伴多脏器损害的IM,其临床表现更为复杂,诊断难度更大,此时如咽峡炎突出,则可为IM提供重要的诊断线索。
外周血出现异型淋巴细胞,有助于IM的诊断,但并非特异,必须考虑到其他有关病毒感染,以及原虫感染的可能;血清HA的检出,尤其是短期内效价明显升高者,对IM具相对的特异性,是诊断的重要手段之一;各种EBV抗体的检测对困难病例有鉴别价值,其中VCAIgM的检出意义最大,VCAIgG效价在短期内明显上升也很有价值,如同时检测引起IM血象改变的其他病毒的抗体或抗原,则更有助于病原学诊断。
鉴别诊断
1.神经系统 神经系统并发症是早期传染性单核细胞增多症死亡的首要因素,被波及时主要表现为急性脑膜炎,神经根炎,脑干脑炎等,其发生率约1%,通常发生于起病后1~3周;临床表现为头痛,眩晕,失眠,惊厥,昏迷,偏瘫,脑膜刺激征等,偶可出现急性小脑综合征,横贯性脊髓炎,表现为言语不清,眼球震颤,步态蹒跚,共济失调,截瘫等,出现神经系统并发症的虽病情较重,但大多数患者可完全恢复,且很少留后遗症。
传染性单核细胞增多症偶可因抑制免疫而激活潜在的麻疹病毒,导致亚急性硬化性全脑炎(SSPE)。
2.呼吸系统 约占5%,主要为肺门淋巴结肿大和肺部出现斑点状阴影,少数伴胸腔积液,患者可出现干咳,抗菌药物治疗无效,病理变化与其他病毒性肺炎相似,一般在1~4周内自行消退。
3.心血管系统 并发心肌炎时心电图示T倒置,低平及P-R间闭期延长,并可致猝死,尸检发现心肌纤维呈严重坏死性炎症改变。
4.肾 可累及肾实质与间质,急性肾炎的发生率可高达13%,临床表现似一般肾炎,主要表现为迅速出现的水肿,尿中出现蛋白,颗粒管型和细胞管型,尚可引起一过性尿素氮,肌酸酐升高,但急性肾功能衰竭罕见,肾脏病变一般可逆,预后良好。
5.腮腺肿大 多见于病程1周左右,为双侧性,伴中度压痛,不化脓,约1周消退,其他并发症尚有胃肠道出血,心包炎,溶血性贫血,粒细胞缺乏症,血小板减少症,继发感染,脾破裂等。
6.其他 约30%患者可并发咽峡部溶血性链球菌感染,脾破裂发生率约0.2%,通常多见于疾病的10~21天内,约6%的患者并发心肌炎。
传染性单核细胞增多症西医治疗
(一)治疗
本病的治疗为对症性,疾病大多能自愈,急性期特别是并发肝炎时应卧床休息,如出现黄疸可按病毒性肝炎处理原则治疗,抗生素对本病无效,仅在咽部,扁桃体继发细菌感染时可加选用,一般以采用青霉素为妥,疗程7~10天,若给予氨苄西林,约95%患者可出现皮疹,通常在给药后1周或停药后发生,可能与本病的免疫异常有关,故氨苄西林在本病中不宜使用,有认为甲硝唑及克林霉素对本病咽峡炎症可能有助,提示合并厌氧菌感染的可能,但克林霉素亦可导致皮疹。
肾上腺皮质激素对咽部及喉头有严重病变或水肿者有应用指征,可使炎症迅速消退,及时应用尚可避免气管切开,激素也可应用于有中枢神经系统并发症,血小板减少性紫癜,溶血性贫血,心肌炎,心包炎等。
对脾肿大的患者应限制其活动,随时警惕脾破裂发生的可能,一旦怀疑,应及时确诊,迅速补充血容量,输血和进行脾切除,常可使患者获救。
阿昔洛韦及其衍生物在体外试验中有拮抗EB病毒的作用,但此类药物不必常规地应用于一般的传染性单核细胞增多症患者,唯有伴口腔毛状黏膜白斑病的艾滋病患者以及有充分证据说明是慢性进行性EB病毒感染者可考虑应用此类制剂,干扰素的疗效不明了。
(二)预后
本病预后大多良好,病程一般为1~2周,但可有复发,部分患者低热,淋巴结肿大,乏力,病后软弱可持续数周或数月,极个别者病程迁延达数年之久,本病病死率为1%~2%,因脾破裂,脑膜炎,心肌炎等所致,有先天性免疫缺陷者感染本病后,病情可迅速恶化而死亡。
本病与单核巨噬细胞系统恶性病变是两种迥然不同的疾病,虽EB病毒亦可见于淋巴瘤患者,但本病不会转化为淋巴瘤。
传染性单核细胞增多症中医治疗
当前疾病暂无相关疗法。
1、多以清淡食物为主,注意饮食规律。
2、根据医生的建议合理饮食。
3、该疾病对饮食并没有太大的禁忌,合理饮食即可。
本病尚无有效的预防措施,有主张急性期应呼吸道隔离,其呼吸道分泌物宜用含氯石灰,氯胺或煮沸消毒,但也有认为隔离患者并无必要,患者恢复后病毒血症可能长达数月,故如为献血者,其献血期限至少必须延至发病后6个月。
1.血象 白细胞总数高低不一,病初起时可以正常,发病后 10~12天白细胞总数常有升高,高者可达60×109/L ,第3周恢复正常。
在发病的第1~21天可出现异常淋巴细胞,其占外周血有核细胞数的比例可达 10%~30% ,在10%以上或绝对值大于1×l09/L 时具有重要意义。
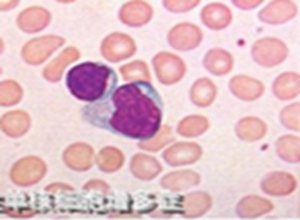
异常淋巴细胞依其细胞形态可分为泡沫型,不规则型,幼稚型等三型(图2),尤以前两者多见,这种异常细胞可能起源于 T 细胞,亦可见于其他病毒性疾病,如病毒性肝炎,流行性出血热,水痘,腮腺炎等,但其百分率一般低于10%。
近来的研究显示,急性传染性单核细胞增多症的患者外周血涂片可出现凋亡的淋巴细胞,采用流式细胞仪对一组27名传染性单核细胞增多症患者的外周血的检测发现其中24人出现淋巴细胞凋亡(88.9%) ,而对照组这一比例仅为 3.75%,因此,外周血中出现凋亡的淋巴细胞可能是诊断传染性单核细胞增多症的有力证据。
血小板计数可减少,约半数患者的血小板计数在 140×109/L 以下,但罕有引起紫癜者,极个别患者尚有粒细胞缺乏或淋巴细胞减少,大多见于病程的第 1 个月内,可能与异常免疫反应有关,嗜酸性粒细胞在整个病程中并不消失,在恢复期常见增多。
2.骨髓象 缺乏诊断意义,但可除外其他疾病如血液病等,骨髓中可见中性粒细胞核左移,网状细胞可能增生,并可有异常淋巴细胞出现,但此现象亦有可能为外周血液稀释所致,在骨髓偶可发现肉芽肿病变。
3.嗜异性凝集试验由 Paul- Bunnell 嗜异性凝集试验的阳性率达 80%~90%,其原理是患者血清中常含有属于IgM 的嗜异性抗体(heterophile antibody) ,可和绵羊红细胞或马红细胞凝集,抗体在体内持续的时间平均为 2~5个月,较晚出现嗜异性抗体者常常恢复较慢,约10%病例嗜异性凝集试验始终阴性,大多属轻型,尤以儿童患者为多,但EB病毒抗体测定均呈阳性。
正常人,血清病患者以及少数患淋巴网状细胞瘤,单核细胞白血病,结核病等患者,其嗜异性凝集试验也可呈阳性结果(除血清病外,抗体效价均较低),但可用豚鼠肾和牛红细胞吸收试验加以鉴别,正常人和上述各种患者(血清病患者除外),血中嗜异性抗体可被豚鼠肾完全吸收或被牛红细胞部分吸收,而本病患者血中嗜异性抗体可被豚鼠肾部分吸收和牛红细胞完全吸收,而血清病患者血中抗体可被两者完全吸收。
嗜异性凝集试验方法简便,适用于临床常规检查,其效价从1∶50~1∶224均具有临床价值,一般认为其效价在1∶80以上具诊断价值,若每周测定嗜异性抗体,其效价上升4倍以上,则意义更大,采用马红细胞代替绵羊红细胞,或用番木瓜蛋白酶处理的绵羊红细胞代替豚鼠肾来吸收血清,可以提高本试验的敏感性和特异性,近年来采用玻片凝集法,用马红细胞代替绵羊红细胞,出结果较试管法快,也较灵敏。
4.EB病毒抗体测定 人体受EB病毒感染后,可以产生壳体抗体,抗膜抗体,早期抗体,中和抗体,补体结合抗体,病毒相关核抗体等,各种抗体出现的时间与意义。
IgG型VCA在病程早期即见升高,且长期存在,而滴度亦无显著变化,故此指标虽有利于流行病学调查,但临床诊断价值不大,一般而言,滴度在1∶160以上提示可能存在新近感染,这一抗体和嗜异性抗体间无平行关系,其效价和病情及血象间也无明确联系,如能测定特异性IgM VCA则更有利于诊断,此抗体出现早,仅存在4~8周,对现症感染以及嗜异性抗体阴性的患者的诊断颇具价值。
5.EB病毒的分离 自患者口咽冲洗液及血淋巴细胞中可培养到EB病毒,但由于正常人和其他疾病患者亦可分离出病毒,故诊断意义不大。
6.其他 应用牛红细胞溶血试验测定血清中溶血素的效价,如滴度在1∶400以上对诊断本病有相当价值,在本病急性期尚可测得多种自身抗体,约70%的患者有抗I冷凝集素,一般可持续6周左右,大多数患者还可出现类风湿因子和抗核抗体阳性。
此外,半数以上患者可出现丙氨酸转氨酶(ALT)的异常,一般于病程第1周即见升高,第2周达高峰,5周内可降至正常,有神经系统症状的尚可出现脑脊液改变,主要表现为细胞数的增多(每微升数十至数百个),以淋巴细胞为主,也可发现异常淋巴细胞,糖和氯化物变化不大,蛋白可略升高。
根据病情,临床表现,症状,体征选择做心电图,B超,X线,CT等检查。
1.神经系统 神经系统并发症是早期传染性单核细胞增多症死亡的首要因素,被波及时主要表现为急性脑膜炎,神经根炎,脑干脑炎等,其发生率约1%,通常发生于起病后1~3周;临床表现为头痛,眩晕,失眠,惊厥,昏迷,偏瘫,脑膜刺激征等,偶可出现急性小脑综合征,横贯性脊髓炎,表现为言语不清,眼球震颤,步态蹒跚,共济失调,截瘫等,出现神经系统并发症的虽病情较重,但大多数患者可完全恢复,且很少留后遗症。
传染性单核细胞增多症偶可因抑制免疫而激活潜在的麻疹病毒,导致亚急性硬化性全脑炎(SSPE)。
2.呼吸系统 约占5%,主要为肺门淋巴结肿大和肺部出现斑点状阴影,少数伴胸腔积液,患者可出现干咳,抗菌药物治疗无效,病理变化与其他病毒性肺炎相似,一般在1~4周内自行消退。
3.心血管系统 并发心肌炎时心电图示T倒置,低平及P-R间闭期延长,并可致猝死,尸检发现心肌纤维呈严重坏死性炎症改变。
4.肾 可累及肾实质与间质,急性肾炎的发生率可高达13%,临床表现似一般肾炎,主要表现为迅速出现的水肿,尿中出现蛋白,颗粒管型和细胞管型,尚可引起一过性尿素氮,肌酸酐升高,但急性肾功能衰竭罕见,肾脏病变一般可逆,预后良好。
5.腮腺肿大 多见于病程1周左右,为双侧性,伴中度压痛,不化脓,约1周消退,其他并发症尚有胃肠道出血,心包炎,溶血性贫血,粒细胞缺乏症,血小板减少症,继发感染,脾破裂等。
6.其他 约30%患者可并发咽峡部溶血性链球菌感染,脾破裂发生率约0.2%,通常多见于疾病的10~21天内,约6%的患者并发心肌炎。