褥疮(又称压疮,压力性溃疡)是由于局部组织长期受压使血液循环受阻,发生持续缺血、缺氧、营养不良而致组织溃烂坏死。其形成过程分为红斑期、水泡期和溃疡期三期。皮肤褥疮在康复治疗、护理中是一个普通性的问题。据有关文献报道,每年约有6万人死于褥疮合并征。
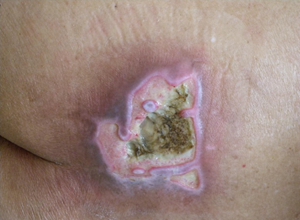
临床表现95%以上的褥疮发生于下半身的骨隆突上,67%的溃疡发生于髋及臀部周围,29%发生于下肢,比较典型的褥疮发生部位为骶骨,股骨大转子,坐骨粗隆,足跟及外踝,这些解剖部位是患者经常不变换体位时产生褥疮最危险的部位,多发生于骨骼突起受压部位,根据其发生,发展过程可分为三度:一度:局部仅表现为红斑水肿,或苍白色,青灰色,境界清楚,有麻木感或触痛,若及时处理,可于数天内好转,二度:皮肤颜色为深紫色或紫黑色,可出现水疱,疱壁破裂后形成浅表糜烂面,三度:溃疡形成,浅者达皮下组织,深者可达骨组织,继发感染后脓液多,且有臭味。
褥疮的临床表现可视为皮肤一系列的活动,颜色深度变化范围由红转白,无组织损失,深度破坏延伸到肌肉,关节囊及骨骼。
皮肤的早期改变,白红斑的特征是红斑变化强烈,从粉红色变为亮红色。
色斑体现出血管状态变化的严重性,色越重,皮肤的变化更剧烈,可由黑红色变化为青紫色。
色斑部位组织中的进一步恶化反应是压缩性皮炎,表皮破裂,以及表皮下出现水疱,可出现大水疱,结痂,鳞屑,经过适当治疗,2~4周可能愈合,无持久性的病理改变,如缺乏认识以及处理压迫性皮炎不及时,而导致真正的褥疮形成。
根据褥疮的发展过程,轻重程度不同,可分为三期:
(一)淤血红润期局部皮肤受压或受潮湿刺激后,出现红、肿、热、麻木或触痛,有的无肿热反应。
(二)炎性浸润期如果红肿部继续受压,血液循环得不到改善,受压表面皮色转为紫红,皮肤因水肿变薄而出现水疱,此时极易破溃,显露出潮湿红润的创面。
(三)溃疡期静脉血液回流受到严重障碍,局部淤血致血栓形成,组织缺血缺氧。轻者浅层组织感染,脓液流出,溃疡形成;重者坏死组织发黑,脓性分泌物增多,有臭味。感染向周围及深部扩展,可达骨骼,甚至引起败血症。
全身营养缺乏,肌肉萎缩,受压处缺乏保护。如长期发热及恶病质等。全身营养障碍,营养摄入不足,出现蛋白质合成减少、负氮平衡、皮下脂肪减少、肌肉萎缩,一旦受压,骨隆突处皮肤要承受外界压力和骨隆突处对皮肤的挤压力,受压处缺乏肌肉和脂肪组织的保护,引起血液循环障碍出现压疮。
压力因素(25%):①垂直压力:引起褥疮最主要的原因是局部组织遭受持续性垂直压力,特别在身体骨头粗隆凸出处。②摩擦力:摩擦力作用于皮肤,易损害皮肤的角质层。当病人在床上活动或坐轮椅时,皮肤可受到床单和轮椅垫表面的逆行阻力摩擦,如皮肤被擦伤后受到汗、尿、大便等的浸渍时,易发生褥疮。③剪力:所谓剪力是一个作用力施于物体上后导致产生一平行反方向的平面滑动,是由摩擦力与垂直压力相加而成。它与体位关系密切。
皮肤抵抗力降低(25%):皮肤经常受潮湿、摩擦等物理性刺激(如石膏绷带和夹板使用不当、大小便失禁、床单皱褶不平、床上有碎屑等),使皮肤抵抗力降低。
发病机制
以上原因所致的长期压迫且集中于身体某一部位,足以使局部血循环受阻而导致组织缺氧,从而引起组织损伤和坏死,若继续受压会导致全层皮肤坏死缺损,产生的溃疡易导致细菌感染,由于溃疡基部及边缘的毛细血管和静脉淤血,加之逐渐形成大量肉芽组织,使溃疡或坏疽区在皮下迅速穿凿扩大,于数天内可使其直径达3~6cm,穿凿范围可距边缘8~10cm,向深部发展可累及骨膜甚至骨质,引起局灶性骨膜炎或骨髓炎。
诊断
诊断依据
1.多见于截瘫、慢性消耗性疾患、大面积烧伤及深度昏迷等长期卧床患者。
2.多发于骶骨、坐骨结节等骨隆突处。
3.在持续受压部位出现红斑、水泡、溃疡三步曲病理改变。
昏迷及瘫痪病人,卧床不起,体质衰弱的病人,骨折后长期固定或卧床的病人,发生于骨骼突起受压部位,局部仅表现为红斑水肿,或苍白色,青灰色,境界清楚,有麻木感或触痛,继之皮肤颜色为深紫色或紫黑色,可出现水疱,疱壁破裂后形成浅表糜烂面,三度:溃疡形成,浅者达皮下组织,深者可达骨组织,即可诊断。
中医病机和辨证:中医认为因久病气血亏损,压挤部位气血淤滞,血脉不通,经络阻隔,肌肉筋骨失养,则溃腐成疮。
中医辨证:
主证:局部皮肤色红,轻度肿胀或色紫暗,破溃,全身衰弱无力,食欲不振,舌质淡,苔白,脉沉细。
辨证:气滞血瘀,肌肤失养。
鉴别诊断
当发生褥疮型溃疡需要与早期颊粘膜癌的糜烂溃疡应与糜烂型扁平苔藓,粘膜慢性溃疡相鉴别。
褥疮西医治疗
1、使用枕桥是解除骨隆突受压既简单而便宜的有效方法。枕位正确适中,在床面上支撑病人时使病人的骨隆突与床面之间有空隙,其技术优点不但有效,而且花费极低。患者易于承受,家庭及其他人员容易掌握,并能运用良好,缺点是费时、费力。
2、常规使用医院床垫卧床不起的患者,骶骨及大转子下的皮肤部位,仰卧并取90度侧位的,氧分压(PO2)下降到零。因此,侧卧位时最好倾斜30度,对预防褥疮较理想。这种侧卧倾斜体位可消除大转子及骶骨部位的局部压力,采用这种体位时,可在骶骨上、肩胛骨下用枕头支撑保护病人,另放一枕头于两膝之间。体位不正确时,在骶骨及支撑面可考虑伸手协助,以帮助患者摆正体位。
3、必须根据病人具体情况进行全身综合治疗及局部受压组织的保护治疗。采取定时翻身、补充营养、防止机体分解大于合成,使用保护用具等方法进行综合处理才能收到比较理想的康复疗效。
4、患者都应保持高蛋白饮食,以促进伤口愈合,异常伤口愈合的表现为伤口分离。脊髓损伤患者的伤口往往延迟愈合,而正常充血反应性伤口不发生延迟愈合,伤口感染的常见体征有疼痛、伤口发热,但截瘫病人无知觉,肌痉挛或寒颤增加者常见于脓毒血症。
治疗原则
治疗褥疮应该及早开始,原则是解除患处压迫,促进局部血液循环,加强创面处理。
一度褥疮应定时按摩、变换体位,局部酒精涂擦或红外线照射,若炎症显著,可用0.5%的新霉素溶液湿敷。
二度褥疮可外涂抗生素软膏后覆以无菌纱布。
三度褥疮应进行清创处理,溃疡小者可外用0.5%硝酸银湿敷,以去除感染。同时可外用促进肉芽组织形成的药物。溃疡大而清洁者可采用分层皮片移植, 或覆以全层皮瓣。对坏疽性溃疡应去除坏死组织,充分引流后再做上述处理。对于创面脓液宜经常培养并做药敏试验,从而指导选择敏感抗生素外用。若无全身感染 迹象,一般不需系统使用抗生素。此外对于重症患者应加强支持疗法。
褥疮中医治疗
一、中医疗法:
治法:益气通络,养血润肤。
方药:黄芪,党参,白芍,鸡血藤,当归,川芎,红花,丹参,伸筋草,银花,连翘,陈皮。若肉腐溃脓,可加白芷、桔梗,拔毒排脓;若肉腐不脱,可加炒山甲、炒皂刺。
单方成药:可服八珍丸、人参养荣丸。
二、局部治疗
1、局部红肿者,紫草茸油涂擦,或紫色消肿膏薄敷。
2、溃烂初期,创面表浅者,外用化毒散软膏或紫色消肿膏。
3、形成创面者,应用中医化腐生肌法:
①疮面有坏死者(腐肉),炎症仍有扩散,坏死组织与健皮分界不清时,宜用紫色疽疮膏、化毒散软膏各等量,混匀外敷。
②坏死组织(腐肉)已深达肌肉,或更深而形成窦道时,宜用红血药捻,蘸紫色疽疮膏插入疮口内,外用化毒散软膏加盖。
③坏死组织与正常皮肤分界清楚,而且开始脱落时,宜用紫色疽疮膏、化毒散软膏、甘乳膏各等量,混匀外敷。
④坏死组织已脱落,疮面新生肉芽开始生长时,宜用甘乳膏80g、紫色疽疮膏20g,混匀外敷。
⑤新生肉芽生长良好,疮面边缘已有上皮生长时,宜用珍珠散薄撒疮面,再用甘乳膏制成油纱条覆盖。
⑥用药期间,疮面周围出现湿疹样变化时可用祛湿散,甘草油调敷。
(以上提供资料及其内容仅供参考,详细需要咨询医生。)
①给予高蛋白食品。
②多食用植物油,如花生油、芝麻油、豆油、菜籽油等,有润肠功效,利于缓解便秘。
③选用富含植物纤维的食物,如粗粮、蔬菜、水果、豆类等。
④食用富含维生素b1的食物,如粗粮、豆类、瘦肉、动物内脏、新鲜蔬菜等。
⑤多食果汁、新鲜水果、果酱、蜂蜜等刺激肠蠕动。
(以上资料仅供参考,详细情况询问医生)
预防的方法是避免局部长期受压,要定时翻身,最好每2小时至3小时翻身一次,经常按摩受压部位,必要时用汽垫或海绵垫把受压部位垫起,特别是骶尾部,在搬动病人时动作要轻快,避免推拉病人,要经常更换床单,保持床单清洁,平整,干燥,排便后要及时清除大小便,用温水擦洗避免局部刺激,以防诱发褥疮。
预防褥疮的发生关键应做到以下几点:
1.医护人员应增加责任心。
2.避免局部长期受压,对肌张力下降,脑出血及深度昏迷者应30~60min翻身1次,肌张力正常者应每2小时翻身1次,若有条件可采用各种医疗器械减轻局部组织压力或使之交替受压,如脉冲式气压垫,喷气式医疗气垫。
3.保持皮肤清洁干燥。
4.保持床面平坦,清洁,柔软。
5.改变局部血循环,如可经常用50%酒精按摩局部,然后外涂滑石粉每天2~4次。
1.临床皮肤检查
由于老年人痛觉减退、痴呆等,不能及时反映褥疮的发生,需医护人员严密观察受压部位,以便及时发现。特别是褥疮引起全身感染时,早期表现多不典型。凡出现发热、血沉加快、低体温、颤抖、寒战、出汗、神志改变等均应警惕褥疮合并感染的可能。
2.其他检查
褥疮继发感染时白细胞可正常或升高。老年人因长期卧床而患肺炎时,X线可见异常。
向深部发展可累及骨膜甚至骨质,引起局灶性骨膜炎或骨髓炎。
严重时可继发感染引起败血症而危及生命, 褥疮重者转变成皮肤癌,危及生命。